Причины боли в правом подреберье при беге
Содержание:
- Почему при болезнях печени спорт противопоказан
- Чем физкультура отличается от спорта
- Профилактика болей при запорах
- Что назначают при хронических болях
- Всегда делать разминку
- Всегда делать разминку
- Диагностика и лечение
- Симптомы
- Как проходит диагностика?
- Причины одышки
- Меры профилактики
- Диагностика
- Причины
- Факторы риска
- Расслабиться и глубоко дышать
- Причины
- Фосфоглив* – надежная защита
- Наиболее вероятная причина
Почему при болезнях печени спорт противопоказан
В большинстве случаев при уже существующих болезнях печени в декомпенсированной стадии спортивные тренировки противопоказаны. Дело в том, что печень, как орган, играет важную роль в адаптации к физической нагрузке организма в целом. Даже без рассмотрения конкретных механизмов это предполагает дополнительное напряжение печени при адаптации к физической нагрузке. При сколь-либо значимой нагрузке печень реализует свою роль:
- как депо крови, с одной стороны,
- и как депо глюкозы (в виде её полимерной формы — гликогена), с другой стороны.
Через печень проходит много крови, при этом некоторая часть её объёма остаётся в пределах органа и образует резерв. При большой потере крови сосуды печени сжимаются и выталкивают свои запасы в общее кровеносное русло, спасая человека от шока (состояния, связанного с недостаточной перфузией органов и тканей). В действительности печень является депо крови второго порядка, поскольку отдаёт депонированный объём в случае, если не хватило оперативных резервов крови, размещённых в селезёнке (до 300 мл).
Селезёнка, в отличие от печени, реагирует на обстоятельства, требующие увеличения ОЦК, очень быстро. Так, к сокращению селезёнки приводит уже разминка перед тренировкой, сопровождающаяся небольшим увеличением частоты дыхания и сердечных сокращений, или первый заход в парилку, или небольшая, но внезапная болевая реакция, или даже реакция испуга.
Печень отдаёт депонированную кровь при значительно больших нагрузках: например, когда увеличение сердечного выброса приводит к уменьшению давления в системе нижней полой вены, к которой относится и печёночная вена. В норме объём печёночного кровотока составляет 25–30% объёма сердечного выброса, и при росте последнего в 1,5–2 раза капсула печени почти неизбежно растягивается, вызывая болевые ощущения в правом подреберье.
При достаточном уровне тренированности боль в правом подреберье быстро проходит на ранних этапах физической активности — и возобновляется при исчерпании запасов гликогена в случае экстремальной продолжительности нагрузки: например, в ходе бегового или лыжного марафона на последней четверти дистанции. После того, как гликоген израсходован, организм подготовленного человека способен перейти в режим непосредственного окисления жиров, пройдя через стадию застоя и отёка печёночной ткани.
Немаловажно, что мобилизация глюкозы из гликогена под действием глюкозо-6-фосфатазы в печени сама зависит от скорости печёночного кровотока и уменьшается при застойных явлениях. Наличие сахарного диабета, цирроза, гепатита любого происхождения, застоя желчи ставит испытывающего физическую нагрузку пациента в условия марафонца на последнем отрезке дистанции
Понятно, что интенсивная физическая нагрузка при неполноценном функционировании одного из органов, отвечающих за толерантность к ней, приводит организм к реакции стресса и не только не оказывает оздоровительного эффекта, но и ухудшает состояние самого органа. Цирроз, фиброз, холестаз, воспалительный отёк увеличивают сопротивление кровотоку при нагрузке и усугубляют процессы пероксидации в сочетании с кислородным голоданием клеток, воспаления и патологической регенерации.
Таким образом, формулировка показаний и противопоказаний для физических нагрузок в общем виде не отличается от других видов воздействий на организм, направленных на достижение эффекта гермезиса (например, физиотерапевтических процедур). Физическая тренировка должна приводить к реакции тренировки, а не активации или стресса.
При обострении патологии печени, желчевыводящих путей, желчного пузыря любые физические усилия за пределами небольших бытовых нагрузок противопоказаны.
Как и физиотерапия, физические нагрузки полезны только если не приводят к реакции стресса.
Чем физкультура отличается от спорта
Физическая нагрузка на организм человека с точки зрения вреда или пользы мало чем отличается от других видов физиологических нагрузок. Термин «физиологическая» в данном случае означает, что в своих обычных границах она не является патологическим фактором, а организм человека не просто приспособлен к ней, а рассчитан на неё. Аналогичным образом, например, физиологической нагрузкой для всех живущих на суше организмов планеты Земля оказывается сила тяжести.
Какие физические нагрузки не повредят при болезнях печени.
Тем не менее, физическая нагрузка, как и любая другая, нарушает динамическое равновесие в организме (гомеостаз), и требует реакции управляющих систем, направленной на его восстановление. Будучи фактором нарушения гомеостаза, физическая нагрузка, в зависимости от своей силы и интенсивности, вызывает в организме человека одну из трёх видов реакции:
- Активация. Реакция активации вызывается малой нагрузкой. Её силы достаточно лишь для того, чтобы организм отреагировал на неё в штатном режиме, без привлечения дополнительных резервов.
- Тренировка. Реакция тренировки характеризуется тем, что истощённые резервы, затраченные в ходе противодействия нагрузке, восстанавливаются на несколько большую величину, чем до действия нагрузки.
- Стресс. Это реакция перехода организма в режим аварийного управления, при котором функции жизненно важных систем организма обеспечиваются за счёт обделения всех остальных. В этой связи, при планировании долговременной физической активности, следует всегда чётко представлять себе её цель.
Как правило, целью физической активности могут быть:
- Выполнение полезной работы (физический труд) — выкопать яму, распилить дрова, перетаскать грузы, и т. п.;
- Поддержание существующего уровня работоспособности и здоровья;
- Коррекция состояния здоровья и (или) работоспособности;
- Достижение определённых показателей физической подготовки в спортивных или прикладных целях (спорт).
Физические тренировки в соответствии с п. 2 и 3 обычно называют физкультурой. Режимы тренировок, питания и отдыха, противопоказания к занятиям для физкультуры и спорта значительно различаются, и наличие проблем с печенью в этом смысле — не исключение. Занятия физкультурой подразумевают интенсивность нагрузок на уровне ранних тренировочных реакций, а занятия спортом вызывают тренировочную реакцию, близкую к стрессу.
Профилактика болей при запорах
Для нормального функционирования ЖКТ нужно пить достаточное количество воды — не менее 1,5–2 литров в сутки. Если запоры связаны со сниженным тонусом кишечной мускулатуры и сопровождаются спазмами, рекомендуется пить холодную минеральную воду. Один стакан воды натощак и перед каждым приемом пищи улучшит консистенцию каловых масс и облегчит их продвижение по кишечнику.

Также вода участвует в процессе диффузии газов — часть газов всасывается из кишечника в кровь, поэтому оптимальный питьевой режим эффективен как способ профилактики метеоризма, в том числе связанного с запорами.
Важно избегать переедания и резкой смены рациона. Необходимо минимизировать стрессы, соблюдать режим сна
Исследователи утверждают, что соблюдение распорядка дня поможет предупредить запоры: следует вставать и ложиться примерно в одно и то же время, выделять достаточно времени для посещения туалета в утренние часы, после завтрака. Сдерживать позывы к дефекации ни в коем случае не рекомендуется, так как это может привести и к запору, и к снижению чувствительности рецепторов кишки к растяжению.
Рекомендации относительно диеты при существующем запоре касаются и профилактики: старайтесь употреблять достаточное количество продуктов, богатых клетчаткой, составлять свой рацион из нежирных сортов мяса и рыбы, круп, кисломолочных продуктов, свежих фруктов, овощей, зелени, ягод.
Регулярные профилактические визиты к врачу помогут исключить заболевания ЖКТ или обнаружить их на ранней стадии
Это особенно важно, если вы в группе риска по развитию нарушений — имеете эндокринное заболевание, патологии пищеварительной системы, ограничены в физических нагрузках и пр
Предупредить появление сильных болей при запоре можно, наблюдая за своим организмом: определите оптимальную частоту дефекаций, в идеале опорожнение кишечника должно быть ежеутренним. При задержке стула хотя бы на один день старайтесь сразу принять меры, если это возможно: увеличьте объем выпиваемой жидкости, выберите продукты с послабляющим эффектом.
Что назначают при хронических болях
Терапия при артрозе и артрите, подагре и тендините будет разной. Почти всегда на начальном этапе лечения пациенту назначают обезболивающие препараты в виде таблеток или уколов. Если есть инфекция и открытая рана, обязательны антибиотики. В разных случаях целесообразно пропить курс противовоспалительных средств и антигистаминных. Пациенту также порекомендуют комплекс упражнений для того, чтобы укрепить стопы и голеностопы.
Также при хронических болях, в зависимости от диагноза, могут назначить:
- местные средства;
- витаминные комплексы с кальцием и витамином D;
- хондропротекторы;
- препараты из группы антиревматики;
- препараты для улучшения кровоснабжения.
Укрепить голеностоп и предупредить возможные травмы помогает специальная гимнастика, например, такая:
https://youtube.com/watch?v=B45A1vlSjcQ
При артрозе показаны внутрисуставные инъекции протеза синовиальной жидкости непосредственно в суставную полость. Полностью вылечить это хроническое заболевание невозможно, но вполне реально снизить выраженность боли, вызванной трением поврежденных хрящей. Гель попадает в сустав и раздвигает трущиеся поверхности, а также улучшает амортизационные свойства синовиальной жидкости. Этот терапевтический метод сегодня считается наиболее прогрессивным.
Всегда делать разминку
Максим Денисов, основатель и главный тренер школы Gepard:
Чаще всего бок начинает болеть у недостаточно тренированных людей. Если вы только начинаете бегать, то первое время можете часто сталкиваться с этой проблемой. Ничего страшного в этом нет. Просто снизьте темп до комфортного уровня. Продолжайте бегать, и с ростом тренированности все пройдет. С опытными бегунами такое случается гораздо реже, но и они тоже не застрахованы. Бок может прихватить в самый неподходящий момент, например, на соревнованиях.
Делайте хорошую разминку и никогда не стартуйте с полным желудком. Приезжайте на старт заранее с учетом времени на разогрев. Полноценная разминка – это 2 км бега в легком темпе, разминка суставов и несколько коротких ускорений. Обязательно рассчитывайте время приема пищи перед стартом или тренировкой.
Всегда делать разминку
Максим Денисов, основатель и главный тренер школы Gepard:
Чаще всего бок начинает болеть у недостаточно тренированных людей. Если вы только начинаете бегать, то первое время можете часто сталкиваться с этой проблемой. Ничего страшного в этом нет. Просто снизьте темп до комфортного уровня. Продолжайте бегать, и с ростом тренированности все пройдет. С опытными бегунами такое случается гораздо реже, но и они тоже не застрахованы. Бок может прихватить в самый неподходящий момент, например, на соревнованиях.
Делайте хорошую разминку и никогда не стартуйте с полным желудком. Приезжайте на старт заранее с учетом времени на разогрев. Полноценная разминка – это 2 км бега в легком темпе, разминка суставов и несколько коротких ускорений. Обязательно рассчитывайте время приема пищи перед стартом или тренировкой.
Диагностика и лечение
При возникновении болевых ощущений в левой части туловища врач соберет анамнез, изучит уже присутствующие у пациента болезни и направит его на дополнительные анализы. Разумеется, здесь все зависит от конкретной ситуации, но чаще всего при болях в левой части туловища доктора отправляют пациентов на:
- УЗИ органов малого таза (для женщин) при подозрении на заболевания репродуктивной системы и оценки состояния мочеполовой системы.
- УЗИ органов брюшной полости для выявления состояния печени, почек, желчного пузыря, поджелудочной железы и подтверждения/опровержения их патологий.
- Общий клинический анализ крови для определения увеличения числа лейкоцитов, повышения СОЭ (наблюдаются при различных воспалительных процессах).
При выявлении проблем с каким-либо определенным органом врач может направить пациента на УЗИ именно этого органа, чтобы оценить степень его поражения. После этого доктором будет составлено соответствующее лечение.
К примеру, если причина боли физиологическая (возникает при физических нагрузках), тогда пациенту будет рекомендовано прекращение физических нагрузок или снижение их интенсивности. Если после этого боль утихнет, значит в будущем человеку будет рекомендовано полностью поменять свой образ жизни.
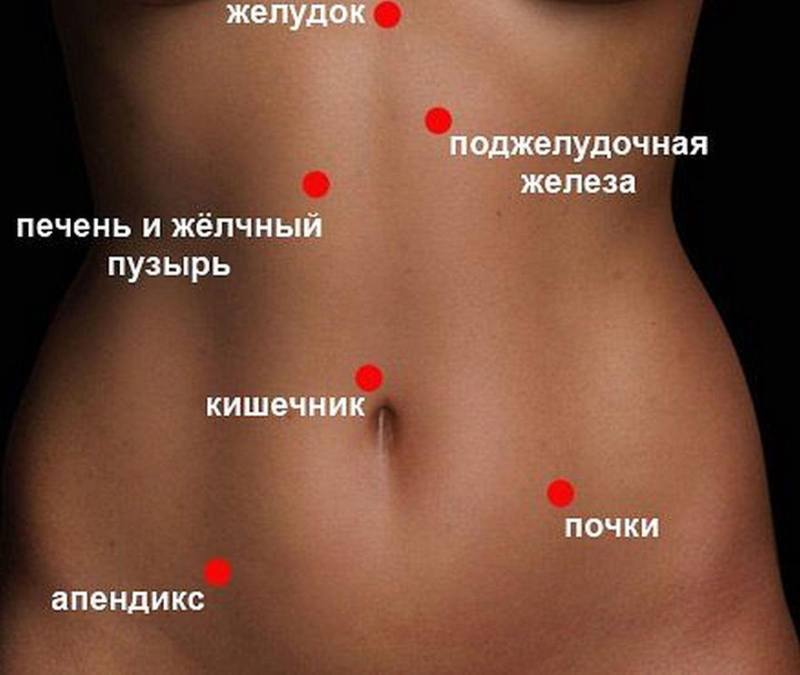
Возможные источники болей в боку
Если боли имеют патологическую причину, тогда терапия будет направлена на устранение основного заболевания. Здесь все сугубо индивидуально, ведь причин болей в левом боку масса.
Касаемо лечения. При интенсивных болях кроме лекарства, лечащего основное заболевание, врачи могут выписать эффективные обезболивающие средства по типу:
- Но-шпа;
- Метоклопрамид;
- Маалокс;
- Дюспаталин;
- Мотилиум и др.
Разумеется, не стоит заниматься самолечением и бежать за этими таблетками в аптеку. Ведь главное — устранить не саму боль, а ее причину.
Симптомы
Симптоматика болей в ногах может появиться в покое или при нагрузке на стопу во время ходьбы бега или другой физической активности. Боль может появляться не каждый раз после нагрузки. Но подчас физические нагрузки усиливают значительно болевые ощущения. Наиболее частые проявления болей в стопе:
- Прокалывающие боли в своде стопы .
- Стойкая боль вокруг пальца стопы.
- Постоянная боль в пятках стопы (особенно при избыточном весе)
- Боль, при ношении обуви на высоких каблуках.
- Ходьба бег или стояние вызывает
- Боль в суставах стопы.
- Напряжение суставов
- Уменьшение гибкости сустава.
- Нестабильная или искривленная лодыжка.
- Трудность в стабилизации туловища в положении стоя.
- Покраснение или изменение цвета кожи в области травмированной части стопы.
- Отечность в определенной части стопы.
- Болезненное выпячивание в основании пальцев стопы.
- Молоткообразные или когтеобразные пальцы стопы
- Мозоли в основании пальцев стопы.
- Бурсит.
- Микоз или бактериальные инфекции, которые сопровождаются температурой
- .Узелок или опухоль в подошвенной фасции
Как проходит диагностика?
Для того, чтобы диагностировать симптом, врачу достаточно провести опрос и услышать жалобы больного. Диагностировать заболевание, вследствие которого он возникает, можно проведя комплексные исследования. Прежде всего проводятся осмотр пациента и сбор анамнеза, после чего назначают лабораторные исследования крови и урины, развёрнутый анализ крови, определение гормонального фона. Помимо этого, назначают аппаратные исследования, подбор которых осуществляют исходя из предварительных исследований. Это может быть:
- Рентгенография грудины;
- УЗ-сканирование внутренних органов грудной полости;
- Электрокардиография;
- Гастроэнтерологические исследования.
Причины одышки
Одышка вызывается различными причинами. Наиболее частыми причинами одышки являются:
- заболевания сердечно-сосудистой системы. Сердечно-сосудистые патологии приводят к недостаточному кровообращению. Органы не получают необходимое количество кислорода, в крови накапливается углекислый газ. Организм реагирует на подобное состояние учащением дыхания – через легкие за единицу времени прокачивается больше воздуха. Одышка, обусловленная сердечной патологией, возникает или усиливается после физических нагрузок или в положении лежа. В сидячем или полусидячем положении одышка проходит. Подобная одышка характеризуется затрудненным вдохом;
- патологии дыхательной системы. Одышка может быть обусловлена возникновением препятствий для прохождения воздуха через дыхательные пути, например, при сужении просветов бронхов. Поэтому одышка – типичный симптом при бронхиальной астме. В этом случае затруднён выдох. Также одышка может вызываться уменьшением дыхательной поверхности легочной ткани. В результате подобного уменьшения, для того чтобы сохранить необходимое количество поступающего в кровь кислорода, требуется более интенсивная работа легких, то есть более частый вдох. Список заболеваний дыхательной системы, при которых может наблюдаться одышка, обширен и включает такие опасные патологии как опухоли, пневмонию, хронические обструктивные болезни легких и другие;
- анемия. Недостаток красных кровяных телец (эритроцитов) и гемоглобина приводит к тому, что даже при нормальной работе сердца и легких, кровь не в состоянии обеспечить органы необходимым количеством кислорода, и организм пытается компенсировать это, увеличив частоту дыхания;
- неврозы и панические атаки. В этом случае клиническое обследование не выявляет патологий сердца и легких, но субъективно больной испытывает недостаток воздуха, а психоэмоциональные изменения приводит к учащению дыхания.
- ожирение и сахарный диабет также часто приводят к появлению одышки.
Меры профилактики
Итак, мы выяснили, почему у людей может болеть бок, а также рассказали, как поступить в каждой из ситуаций. Теперь поговорим о том, как избежать неприятной симптоматики.
- Если у вашего ребенка при беге болит левый или правый бок, поинтересуйтесь, делает ли он разминку и не слишком ли перетруждается. Нагрузка у новичков должна быть адекватной. Ребенок должен постепенно повышать выносливость и силу.
- Никогда резко не прерывайте бег – сначала переходите на шаг, затем постепенно остановитесь. В этом случае у вас ничего не будет болеть и после занятия;
- Не ешьте за 2 часа до тренировки и не пейте много. Почему бы не утолить жажду за 40 минут до выхода на дорожку? В процессе пить можно, но по чуть-чуть, мелкими глотками;
- Научитесь глубоко и ритмично дышать.

Диагностика
Боль в стопах возникает, когда происходит повреждение структур, обеспечивающих контакт с внешней средой. Причин возникновения боли много – это и нарушение биохимических процессов, растяжение мышц, связок, внутрисуставные переломы. Боли в верхней части стопы нередко бывают после бега и связаны с такими заболеваниями, как плоскостопие, бурсит . При интермиттирующей боли в стопах нередко диагностируются заболевания костной ткани . Большое значение для диагностики причин болей в стопах имеет история заболевания.
Физикальный осмотр: позволяет врачу увидеть наличие отечности, деформации, изменение цвета, кожи, болезненность при пальпации.
- Рентгенография стоп: позволяет визуализировать наличие изменений в костной ткани (переломы деформации)
- Магнитно-резонансная томография (МРТ): дает детальное изображение, как костной ткани, так и связок мышц сухожилий.
- Компьютерная томография (КТ): Послойное сканирование дает хорошую визуализацию костной ткани.
Причины
Ряд факторов может привести к развитию невропатии, в том числе:
- Алкоголизм. Скудная диета может привести к дефициту витаминов.
- Аутоиммунные заболевания. Они включают такие заболевания как синдром Шегрена, системная красная волчанка, ревматоидный артрит, синдром Гийена-Барре, хроническая воспалительная демиелинизирующая полинейропатия и некротический васкулит.
- Диабет. Более чем у половины пациентов с диабетом развиваются некоторые типы нейропатии.
- Воздействие ядов. Токсичные вещества включают в себя тяжелые металлы или химикаты.
- Лекарства. Некоторые лекарства, особенно те, что используются для лечения рака (химиотерапия), могут привести к развитию периферической невропатии.
- Инфекции. К ним относятся некоторые вирусные или бактериальные инфекции, в том числе болезнь Лайма, опоясывающий лишай, вирус Эпштейна-Барр, гепатит С, проказа, дифтерия и ВИЧ.
- Наследственные заболевания. Например такое заболевание как болезнь Шарко-Мари-является наследственным типом нейропатии.
- Травма или компрессия на нерв. Травмы, такие как дорожно-транспортные происшествия, падения или спортивные травмы, могут повредить или даже привести к разрыву периферических нервов. Компрессия нерва может возникать при постоянном воздействии на периферические нервы.
- Опухоли. Злокачественные и доброкачественные опухоли могут повреждать нервы или оказывать давление на них.
- Дефицит витаминов. Витамины группы В, в том числе B-1, B-6 и B-12, витамин Е и ниацин имеют большое значение для нервов.
- Заболевания костного мозга. Они включают в себя наличие аномального белка в крови (моноклональные гаммопатии), миеломная болезнь, лимфома и амилоидоз.
- Другие заболевания. К ним относятся заболевания почек, заболевания печени, заболевания соединительной ткани и щитовидной железы (гипотиреоз).
Осложнения полинейропатии могут включать
- Ожоги и травмы кожи. Если есть онемение частей тела пациент не может чувствовать изменения температуры или боль.
- Инфекции. Ноги и другие области тела со сниженной чувствительностью могут незаметно повреждаться. Необходимо следить за целостностью кожных покровов, особенно если есть сахарный диабет так как даже незначительные повреждения кожи могут приводить к инфицированию тканей.
Факторы риска
Основными факторами риска развития болезни Осгуда-Шляттера является возраст, пол и участие в спортивных состязаниях.
Возраст
Болезнь Осгуда-Шляттера происходит во время полового созревания и роста организма. Возрастной диапазон разный у мальчиков и девочек, потому что созревание у девочек начинается раньше. Обычно болезнь Осгуда-Шлаттера развивается у мальчиков в возрасте 13-14 лет а у девочек в возрасте 11-12 лет. Возраст диапазоны отличаются от секса, потому что девочки испытывают полового созревания раньше, чем у мальчиков.
Пол
Болезнь Осгуда-Шляттера чаще встречается у мальчиков, но гендерный разрыв сокращается, так как постепенно все больше девочек занимаются спортом.
Занятия спортом
Болезнь Осгуда-Шляттера встречается у почти 20 процентов подростков, которые участвуют в спортивных состязаниях в то время, как только в 5 процентах случаев у подростков, не занимающихся спортом. Заболевание возникает в основном при занятиях такими видами спорта, где требуется много прыжков бег изменения траектории движения. Это, например:
- Футбол
- Баскетбол
- Волейбол
- Гимнастика
- Фигурное катание
- Балет
Расслабиться и глубоко дышать
Денис Васильев, тренер бегового клуба Лаборатория бега Runlab, Санкт-Петербург:
Боль в правом подреберье – частая проблема при беге, особенно у новичков. Причин может быть много. Перечислю несколько основных.
Нагрузка на печень. Вспомните, когда был последний приём пищи, что вы ели перед бегом и накануне. Если это была тяжёлая пища, да ещё и съеденная непосредственно перед бегом, то причина, скорее всего, ясна. Если боль возникает регулярно, возможно, стоит пересмотреть свой рацион. Чтобы боль не застала врасплох на соревнованиях, советую брать с собой пару таблеток но-шпы или спазмалгона.
Искривление желчных протоков. В медицинской терминологии диагноз звучит иначе, но суть от этого не меняется: происходит нарушение оттока желчи. Но это, скорее, не патология, а особенность строения желчного пузыря
Если боитесь, что боль может настигнуть во время важного забега, то рекомендую заблаговременно до старта пропить курс желчегонного травяного сбора. Это простое, доступное и в то же время действенное средство
Перед применением препаратов рекомендуется консультация специалиста.
Нагрузка на сердце. Большой круг кровообращения снабжает насыщенной кислородом кровью наши органы и ткани. Если говорить простыми словами, то сердце работает в интенсивном режиме, толкает большой объём крови к органам и к печени в том числе. А печень не справляется с таким объёмом крови. В этом случае лучшим средством будет снизить темп бега и интенсивность нагрузки соответственно.
Во всех трёх случаях не помешает расслабиться, сделать несколько глубоких вдохов и выдохов, подключив в процесс дыхания диафрагму. Если боль возникает регулярно, то конечно же, следует обратиться к врачу.
Причины
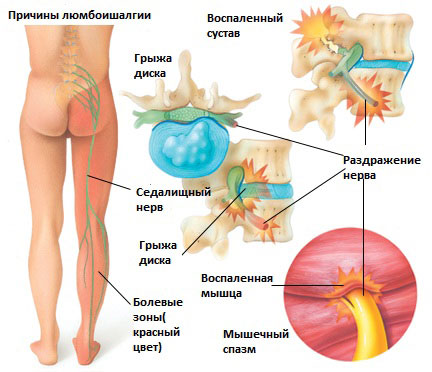
Существует 6 наиболее распространенных причин люмбоишалгии:
Грыжа межпозвоночного диска в поясничном отделе позвоночника.
Грыжа межпозвоночного диска возникает, когда мягкое внутреннее ядро диска (пульпозное ядро) выпячивается через фиброзное внешнее кольцо что приводит к воздействию на близлежащие нервные корешки.
Дегенеративные изменения в межпозвонковых дисках это естественный инволюционный процесс, который происходит по мере старения организма. Дегенеративные изменения в дисках могут приводить к раздражению корешков и развитию болевого синдрома.
Это состояние возникает при повреждении дужек позвонка (спондилолиз) в результате чего происходит сползание одного позвонка по отношению к другому. Смещение позвонка вызывает повреждение и смещение межпозвонкового диска, что вкупе может приводить к раздражению нервных корешков и раздражению седалищного нерва.
Стеноз позвоночного канала поясничного отдела позвоночника
Это состояние обычно вызывает воспаление седалищного нерва вследствие сужения спинномозгового канала. Стеноз позвоночного канала в поясничном отделе, чаще всего, связан с естественными инволюционными изменениями в позвоночнике и встречается у пациентов старше 60 лет. Состояние обычно возникает в результате сочетания одного или более из следующих факторов: увеличение фасеточных суставов за счет костных разрастаний, разрастание мягких тканей (связочный аппарат), и выпячивания диска (грыжи диска).
Раздражение седалищного нерва может происходить в области прохождения в ягодице под грушевидной мышцей. При наличии спазма грушевидной мышцы или других изменений в этой мышце возможно воздействие на седалищный нерв с развитием болевого синдрома. И хотя это синдром является самостоятельным заболеванием, болевые проявления в ноге могут быть схожими с люмбоишалгией.
Дисфункция крестцово-подвздошного сустава
Раздражение крестцово-подвздошного сустава также может вызвать раздражение L5 корешка, который выходит в верхней части крестцово-подвздошного сустава и при наличии проблем в этом суставе может возникать воспаление седалищного нерва и появление болей. Боль в ноге может быть аналогичной таковой, какая бывает при люмбоишалгии (пояснично-крестцовом радикулите).
Другие причины люмбоишалгии
Ряд других состояний и заболеваний могут вызвать воспаление седалищного нерва, в том числе:
- Беременность. Изменения в организме, которые происходят в организме во время беременности, в том числе вес, смещение центра тяжести и гормональные изменения, могут вызвать воспаление седалищного нерва во время беременности.
- Наличие рубцовой ткани. Если рубцовая ткань сдавливает нервные корешки, это может вызвать раздражение седалищного нерва
- Растяжение мышц. В некоторых случаях воспаление, связанное с растяжением мышц может оказать давление на нервные корешки и вызывать воспаление седалищного нерва.
- Опухоли позвоночника. Опухоль в позвоночнике ( чаще всего метастатического генеза) может оказывать компрессионное воздействие на седалищный нерв.
- Инфекции. Инфекции достаточно редко возникают в позвоночнике, но также могут быть причиной воздействия на корешки с развитием воспаления седалищного нерва.
Фосфоглив* – надежная защита
Отечественный препарат Фосфоглив* представляет исключение из этого ряда. Его активный компонент – глицирризиновая кислота – в многочисленных экспериментальных исследованиях продемонстрировала способность влиять на ключевое звено фиброгенеза – подавлять продукцию соединительной ткани звездчатыми клетками. Эта способность была подтверждена в клинических исследованиях препарата Фосфоглив*, показавших его благоприятное влияние на фиброз при различных заболеваниях печени.
Препарат давно и успешно применяется врачами в комплексной терапии заболеваний печени. Кроме того, у пациентов с вирусными гепатитами, которые не могут по тем или иным причинам получать противовирусное лечение и входят в группу особого риска по развитию фиброза и цирроза, Фосфоглив* применяется как средство патогенетического действия. Накопленный опыт медицинского применения и результаты клинических исследований позволили включить Фосфоглив* в клинические рекомендации и стандарты по лечению заболеваний печени.
Наиболее вероятная причина
Я могу сразу же успокоить многих людей, так как боль в печени при беге – явление более чем естественное, однако игнорировать ее не стоит. Самой частой причиной этому становится банально перераспределение кровотока во время физической активности.
Биомеханизм болевого синдрома в этом случае прост. В состоянии покоя у организма нет необходимости задействовать весь объем крови. Большая ее часть постоянно циркулирует по сосудистой системе, но небольшой процент остается в «резерве».
В первую очередь страдают как раз «резервные» органы – печень и селезенка (тогда боль будет слева). И без того полнокровные ткани резко получают еще больший приток, из-за чего их сосуды банально переполняются, а венозная система не успевает обеспечивать оптимальный сброс.
Увеличивающиеся из-за этого в размерах органы оказывают повышенное давление на собственные капсулы, растяжение которых приводит к боли.






