Проблемы с животом у ребёнка: в чём может быть их причина?
Содержание:
- Реакция на физическую нагрузку
- Как бороться с болью в голеностопе
- Почему бывает больно при запоре
- Опасность кишечного коронавируса
- Диета при панкреатите у детей
- На что обращает внимание врач при осмотре ребенка?
- Резюме
- Чем может быть полезен препарат Креон®
- Анатомия
- Виды болей в левом боку
- Симптомы
- Наиболее вероятные причины учащенного мочеиспускания
- Особенности питания
- Лечение болей при запорах
- Диета при остром панкреатите
- Рекомендуемый комплекс упражнений (через месяц после операции)
- Что делать спортсмену при диарее?
- Профилактика болей при запорах
Реакция на физическую нагрузку
Иногда правый бок болит отнюдь не из-за сбоев в работе внутренних органов (что мы рассмотрели выше). Если вы почувствовали боль справа во время (или сразу после) физической активности, есть вероятность, что это:
- Мышечный спазм, возникший из-за слабости мускулатуры спины или брюшины.
- Спазм диафрагмы. С ней чаще всего сталкиваются во время бега: учащенное дыхание заставляет диафрагму сокращаться быстрее, отчего она может спазмироваться и «отдавать» болью в правом боку.
- Усиленная работа печени. Этот орган считается «кровяным» депо организма. Во время тренировок печень может несколько увеличиваться в объеме и «давить» на свою наружную капсулу, где много нервных окончаний, что будет ощущаться как боль в правом боку. А еще подобный дискомфорт может возникнуть из-за неправильного режима питания: например, если перед тренировкой вы «перебрали» с углеводами или жирами. В этом случае во время занятия печень будет вынуждена работать с повышенной нагрузкой, что также может спровоцировать болевой синдром.
Как бороться с болью в голеностопе
Бороться с этой болью в суставах самостоятельно не стоит: правильнее – пройти диагностику и следовать рекомендациям ортопеда или ревматолога. Специалист проведет физиологический осмотр и соберет анамнез, назначит тесты стопы с нагрузкой. В ходе осмотра будет выполнена также оценка состояния и функционирования корешков нервных окончаний. При необходимости пациента направят на рентген или МРТ.
Схема лечения остеоартроза принципиально отличается от терапии подагры или восстановления после травмы.
При травмировании действия врача зависят от вида травмы:
- при переломе на поврежденный участок накладывают гипс, но перед этим иногда выполняют хирургическое смещение костей;
- вывих сначала вправляют, затем накладывают ортез с жесткими боковыми частями или гипсовую повязку, чтобы предупредить отек и правильно зафиксировать ногу;
- при растяжении актуальны мягкие ортезы или фиксирующие повязки.
При травмах голеностопа важно снизить нагрузку на конечность
Почему бывает больно при запоре
В результате нарушения подвижности внутри кишечника скапливаются фекалии, что постепенно провоцирует интоксикацию. Скопившиеся каловые массы давят на стенки кишечника, вызывая боли. Кроме того, при запоре повышается газообразование, нарушается отхождение газов. Это также провоцирует болевые ощущения и дискомфорт. В некоторых случаях боль может ощущаться не только в нижней части живота, но и справа, слева, а также в области правого подреберья и поясницы.
Исследователи отмечают, что острая боль при запоре чаще возникает в результате спазмов
Так, Шульпекова заостряет внимание на том, что задержку стула сопровождают «боли спастического характера». (Шульпекова Ю
О., 2007, с. 1165). Действительно, спазмы гладкой мускулатуры, возникающие в ответ на механический раздражитель в виде плотных каловых масс и скопившихся газов, ощущаются нами как рези, схваткообразные боли. Локализация болей при этом может быть абсолютно разной. Все зависит от конкретного отдела кишечника, который пострадал в настоящий момент, а также при воздействии других факторов ранее.
Опасность кишечного коронавируса
Это состояние опасно не только тем, что развивается воспалительная реакция, но и тем, что при рвоте и диареи организм человека теряет большое количество жидкости, в результате чего может возникнуть обезвоживание (дегидратация). Особой опасности подвергаются люди преклонного возраста, имеющие дополнительные хронические заболевания. Для них такое состояние несет угрозу не только здоровью, но и жизни.
Диагностика
По аналогии с респираторной формой коронавируса, диагностика кишечной формы заболевания проводиться с помощью лабораторного ПЦР исследования
Во внимание берется характер жалоб пациента
Лечение
Как и при респираторной форме данного заболевания, чаще назначается симптоматическое комплексное лечение. При выраженных клинических проявлениях назначается курсовой прием интерферонов, которые являются одним из главных звеньев иммунитета. Ключевое значение имеет восстановление водно- солевого баланса. С этой целью назначается обильный питьевой режим, а также препараты, содержащие необходимый набор электролитов. Наиболее популярен препарат Регидрон в форме порошка для приготовления раствора. Препарат используется в качестве регидратационной терапии при диареи, независимо от причины ее развития. Доказательной эффективностью при лечении всех форм Covid-19 обладает селен, который помогает усилить общую сопротивляемость организма.
Обязательным пунктом комплексного лечения является диета. Пациентам назначают щадящий режим, который предусматривает полное исключение из рациона жаренной и жирной пищи, алкоголя, приправ и специй, соусов. С заботой о здоровье кишечника, предпочтение отдается слизистым супам, кашам на воде, отварной рыбе, молочным киселям и другим продуктам, способствующим обволакиванию стенок ЖКТ.
При любой степени выраженности проявлений кишечного коронавируса, важно не откладывать визит к врачу. Независимо от того, имеет заболевание первичную или вторичную природу, это патологическое состояние нарушает баланс кишечной и желудочной микрофлоры, что провоцирует или усугубляет диарею
Восстановлению микрофлоры кишечника способствует прием метапребиотика Стимбифид Плюс. В состав Стимбифид плюс входят 3 активных компонента, эффективно восстанавливающих баланс собственной микрофлоры кишечника человека.
Нормальная микрофлора помогает ускорить процесс выздоровления при кишечной форме коронавирусной инфекции, укрепить защитные силы организма и предупредить развитие обезвоживания организма. Эффективность средства доказана как при лечении кишечной формы коронавируса, так и для профилактики заболевания. Метапребиотик одинаково безопасно использовать в любом возрасте. Полный курс приема метапребиотика Стимбифид Плюс поможет снизить до минимума риск развития осложнений респираторной и кишечной форм коронавирусной инфекции.
09.03.2021
134531
64
/ Доктор Стимбифид
Диета при панкреатите у детей
При панкреатите ребенок должен соблюдать диету.
Исключаются следующие продукты питания и напитки2:
- свежий хлеб и выпечка;
- газированная вода;
- жирные молочные продукты;
- копчености, приправы и пряности;
- магазинные соки;
- жирное мясо;
- капуста;
- лимоны;
- кредис;
- бобовые;
- кофе.
Полезны слизистые каши, приготовленные на овощных отварах. Можно употреблять мясные бульоны, приготовленные из птицы (курица без кожи), телятины, кролика, которые предварительно готовят на пару или отваривают. В период обострения пища должна быть протертой, не содержать комков и грубых кусков, способных травмировать слизистую пищеварительного тракта.
На что обращает внимание врач при осмотре ребенка?
Как и в случае с любым ребенком, которого обследует врач, первое, что необходимо определить, это насколько тяжелое состояние у ребенка
Чтобы определить это, врачи смотрят на ряд факторов, включая общий вид ребенка, жизненно важные показатели, такие как частота сердечных сокращений, частота дыхания, температура, а также принимают во внимание всю информацию, которую им сообщили родители
Затем врач исследует животик. Просто положив руку на живот, врач может получить много полезной информации. Если животик мягкий при надавливании и не сильно болит, то серьезная причина для боли гораздо менее вероятна. Если же при давлении на живот ребенка, и он испытывает сильный дискомфорт, следует без промедления задуматься о госпитализации. К сожалению, дети плохо умеют локализовать боль. Так боль, вызванная причиной вне брюшной полости (например, базальная пневмония, перекрут яичка), также может проявляться в виде боли в животе. И наоборот, внутрибрюшные проблемы могут приводить к болям в другом месте (например, проблемы с почками могут проявляться в виде боли в яичках, а субдиафрагмальные проблемы могут вызывать боль в плече).
Часто проводятся простые исследования, такие как проверка мочи ребенка на наличие инфекции или определение уровня сахара в крови. Собрав всю информацию, врач попытается выяснить причину боли в животе ребенка
У нездорового ребенка важно найти причину, но часто у здорового ребенка такую причину найти не удается
Резюме
ЖКТ и в особенности кишечник надо беречь. Там сосредоточено 70% иммунной системы, и забота о нём – залог максимальной эффективности на тренировках, общего здоровья и хорошего самочувствия.
Правильное питание – чистое, регулярное, разнообразное, без срывов и «вредной» еды – поможет наладить работу желудка. Это пойдёт в плюс адаптации организма к растущим беговым объёмам и интенсивности.
Перед стартами нельзя менять рацион питания и пробовать новые продукты, тем более вредные. Ещё лучше не есть продукты, богатые клетчаткой и стимулирующие перистальтику кишечника, оказывающие слабительное действие.
На стартах нельзя впервые пробовать спортпит вроде гелей или изотоников. Эта специально разработанная для спортсменов еда с непривычки или при обычной непереносимости специфического состава может вызывать расстройство.
Регулярные проблемы с желудком во время бега – тревожный сигнал и повод обратиться к врачу.
Читайте далее: Бег натощак: можно ли тренироваться на голодный желудок
Чем может быть полезен препарат Креон®
Креон — ферментный препарат, разработанный специально для поддержания пищеварения при тяжести и дискомфорте после еды3. Он выпускается в форме капсул, содержащих действующее вещество (панкреатин) в виде сотен мельчайших частиц. Эти частицы получили название «минимикросферы» и содержатся только в препарате Креон5, 11. Именно минимикросферы во всем мире считаются первым выбором для лучшего пищеварения.
Сегодня наиболее известны препараты от тяжести в форме таблеток, но также есть и другие капсулы.
Узнать больше
Наличие маленьких частиц принципиально отличает Креон от таблеток. Креон минимикросферы равномерно перемешиваются с едой в желудке и способствуют её полноценному перевариванию3, 7. Благодаря этому 1 капсулы Креон 10 000 может быть достаточно при тяжести после еды3. Благодаря минимикросферам Креон значительно эффективнее препаратов в форме таблеток, которых может требоваться до 6 штук за раз6, 8.
Предположение, что таблетированные препараты можно поделить или размельчить, ошибочны. Это может нарушить защитную оболочку, и действующее вещество попросту «погибнет» в желудке.
Капсуле Креон нет равных:
№1
в мире
при тяжести после еды9
15
минут
и Креон максимально активен7, 10
Главное, что важно знать при выборе — капсулы не одинаковы, ведь решающую роль в эффективности препарата играет размер частиц. Многолетние исследования показали, что частицы не должны превышать 2-х мм, чтобы максимально точно поддерживать собственное пищеварение4
Сегодня этот факт является общепринятым и неоспоримым, однако, не все препараты соответствуют этому требованию.
Об отличии Креон от других капсул можно прочитать здесь.
Капсулы Креон при необходимости можно вскрывать и добавлять к пище3. Каждая Креон минимикросфера защищена от губительной среды желудка, и потому действующее вещество может попадать в кишечник в максимальном количестве3, 5, 7.
Также можно индивидуально подбирать дозу, что особенно важно для маленьких детей, которым Креон разрешен с рождения3. Подробнее об отличии в действии Креон от других препаратов можно узнать здесь.
Подробнее об отличии в действии Креон от других препаратов можно узнать здесь.
Анатомия
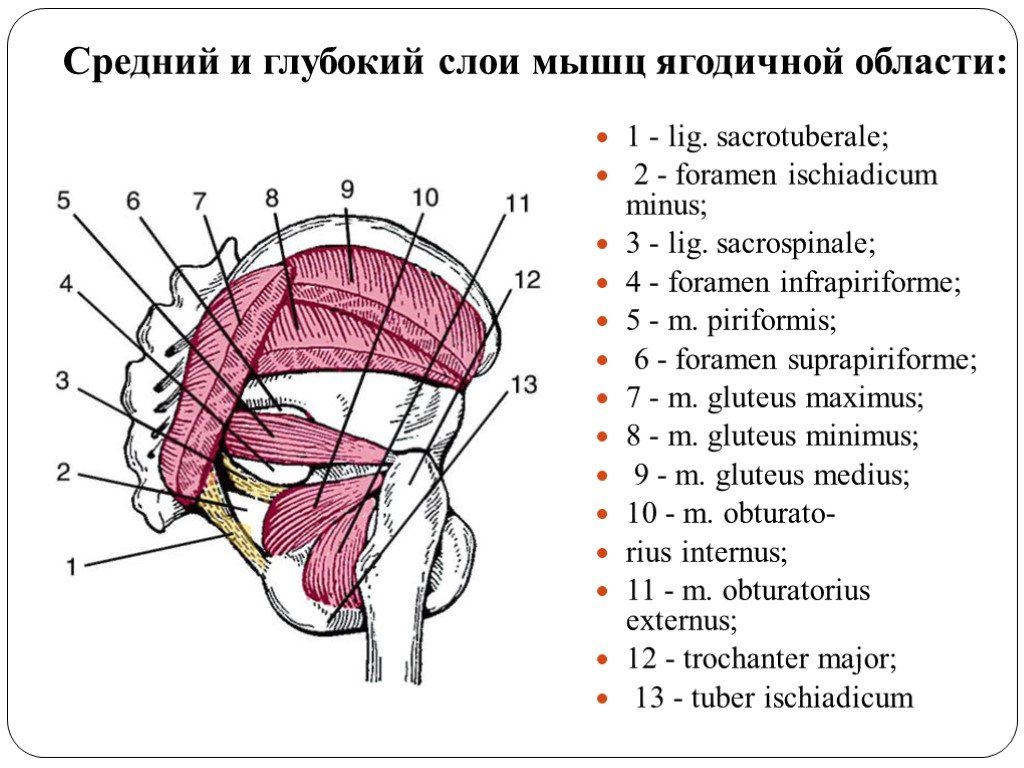
Глубокое ягодичное пространство имеет уникальную анатомию. Понимание его границ и контактов помогает улучшить навыки пальпации клиницистов, а также диагностику симптомов пациента.
Глубокое ягодичное пространство ограничено:
- Сзади — большая ягодичная мышца.
- Спереди — задняя часть вертлужной впадины, капсула тазобедренного сустава и проксимальный отдел бедренной кости.
- Латерально — латеральная губа шероховатой линии и ягодичная бугристость.
- Медиально — крестцово-бугорная связка и серповидная фасция.
- Сверху: нижний край седалищной выемки.
- Снизу: начало хамстрингов в области седалищного бугра.
«Глубокая шестерка» — это важные структуры, которые лежат под большой и малой ягодичными мышцами. Она включает грушевидную мышцу, верхнюю и нижнюю близнецовые мышцы, внутреннюю и наружную запирательные мышцы, квадратную мышцу бедра. Грушевидная мышца и квадратная мышца бедра легче всего поддаются пальпации.
Седалищный нерв лежит над запирательно-близнецовым комплексом, затем он располагается сбоку от седалищного бугра, где прикрепляется бицепс бедра. С медиальной стороны он ограничен седалищным бугром и с латеральной стороны малым — вертелом бедренной кости. Седалищный нерв может компримироваться грушевидной мышцей.
Кинематика нерва является важнейшим аспектом патофизиологии защемления. Седалищный нерв скользит по задней границе большого вертела, когда бедро уходит в глубокое сгибание, отведение и наружную ротацию. Кроме того, в полностью согнутом и ротированном кнаружи состоянии начало полуперепончатой мышцы и задний край большого вертела могут соприкасаться. Когда колено согнуто, нерв перемещается в задне-боковом направлении, а когда колено разогнуто, нерв перемещается вглубь туннеля.
Виды болей в левом боку
Чаще всего боль в левой части туловища беспокоит человека при ходьбе. Она носит тупой ноющий характер и усиливается при наклонах, поворотах и т.п. Такая боль не говорит о какой-либо серьезной патологии, но врача посетить обязательно нужно, чтобы быстрее выявить причину и начать лечение.
При острой, кинжальной боли, которая «простреливает» в левом боку, нужно как можно скорее обращаться к докторам, ведь такие болевые ощущения могут говорить о серьезных проблемах.
Важно понимать, что независимо от локализации боли, она может «отдавать» в левую область от другого органа. Такие ощущения называют отраженными, и они прилично осложняют диагностику основного недуга, вызвавшего их
Симптомы
Для заболевания характерно экссудативное (катарально-геморрагическое) воспаление слизистых оболочек верхних дыхательных путей, а также конъюнктивы глаз и носовой полости, сопровождается тяжелым дыханием, кашлем и хрипами.
Острая форма:
- при проведении пальпации трахеи возникают приступы кашля, которые могут сопровождаться кровяными отхаркиваниями;
- при осмотре гортани заметны гиперемия, точечные кровоизлияния, отеки слизистых, творожистые наложения в просвете дыхательных путей;
- птица тяжело дышит через открытый клюв. Акты вдоха и выдоха затруднены;
- при прослушивании дыхания слышны не типичные для здоровой птицы каркающие, свистящие или хрипящие звуки;
- меняется поведение кур – они становятся пассивными, малоподвижными;
- возможны приступы удушья;
- потеря аппетита, расстройство пищеварения;
- прекращение или падение яйценоскости.
Перманентное течение заболевания:
- покраснение слизистых оболочек глаз, деформация глазной щели, светобоязнь;
- частые выделения слизистого и пенистого экссудата из глаз и носа;
- выпячивание третьего века на глазное яблоко, отечность и слипание век;
- появление кровоизлияний на слизистой оболочке глаз, развитие конъюнктивита;
- повышение температуры тела на 1-2°;
- низкий рост массы у больной птицы, сниженная яйценоскость;
- апатичность, общее угнетение, отсутствие аппетита;
- посинение гребня;
- выцветание роговицы;
- трахея и гортань могут быть закупорены кровяными сгустками, слизистая горла вишневого цвета.
Наиболее вероятные причины учащенного мочеиспускания
Избыточное потребление воды
Жидкость, которую вы получаете – это не только вода. 20-30% воды человек добирает из пищи и напитков. Лишняя вода заставит вас мочиться чаще.
Частое мочеиспускание может снизить содержание солей в крови и нанести вред здоровью.
Поэтому следует дозировать питье так, чтобы моча оставалась чистой или светло-желтой. Но не пить лишнего. Подсчитано, что в обще сложности человек суммарно должен в день получать около 2 литров жидкости.
Инфекция мочевых путей
Инфекция — вот самая частая причина учащенного мочеиспускания. Как правило, бактерии попадают извне через мочеиспускательный канал (через уретру). Это может случиться при половом акте, при купании в бассейнах и водоемах, при несоблюдении гигиены. Например, при касании половых органов немытыми руками, при незащищенном или оральном сексе. По статистике учащенное и болезненное мочеиспускание чаще всего наблюдается у женщин в наиболее сексуально активном возрасте 15-44 лет.
Патогенные бактерии проникают через уретру, поднимаются вверх в мочевой пузырь. Таким образом возникает цистит. Они могут доходить до почек и вызывать пиелонефрит.
Мочевой пузырь воспаляется и не может удерживать много мочи. Позыв к мочеиспусканию возникает при даже незначительном наполнении мочевого пузыря. При этом моча может стать мутной и имеющей непривычный запах. Если человек стал ходить в туалет чаще и при этом начал испытывать жар, озноб, тошноту и боль в боку или в нижней части живота, нужно срочно пройти обследование.
Хотя, бывают инфекции, которые не вызывают воспалений и могут протекать без учащенного мочеиспускания. При этом вызывать, например, синдром Рейтера.
Диагностика причин учащенного мочеиспускания не очень сложна, если квалификация доктора достаточная. В диагностике помогают лабораторные исследования, УЗИ органов малого таза, УЗИ обследования мочевого пузыря и гинекологического УЗИ у женщин и УЗИ предстательной железы у мужчин. А также четкого методического подхода к забору анализов и проведению лабораторных исследований.
Если вдруг возникло учащенное мочеиспускание, частое мочеиспускание ночью, желание часто посещать туалет, то наиболее вероятная причина – это инфекция. Ответ на вопрос «почему я бегаю в туалет каждые 15 минут?» упирается только в качественную диагностику.
Воспаление мочевого пузыря, которое заставляет часто ходить в туалет – это как правило не «простуда мочевого пузыря от переохлаждения».
Не следуйте рекламе по телевизору. Обратитесь к врачу для обследования и квалифицированного лечения.

Особенности питания
Бороться с запорами и предупреждать их можно с помощью питания
Важно включить в ежедневный рацион продукты, богатые клетчаткой, а также пить достаточно жидкости. Некоторые врачи утверждают, что значение имеет только чистая питьевая вода
Но нельзя не учитывать и ту жидкость, которую вы принимаете в составе супов. Общий объем должен составлять не менее 30 мл на 1 кг веса — в среднем 1,5−2 литра.
В ежедневном рационе должны присутствовать продукты, богатые растительной клетчаткой, витаминами, минералами. Необходимо пересмотреть свою диету и включить в нее следующие продукты:
- кисломолочные продукты (особенно полезным будет прием нежирного кефира или простокваши перед сном);
- свежие овощи, сезонные фрукты и ягоды;
- крупы;
- нежирные сорта рыбы, мяса, птицы.

Применение пищевых волокон позволяет увеличить объем кишечного содержимого, ускорить его прохождение по кишечному тракту, а значит, служит профилактикой запоров. При невозможности употреблять необходимый объем волокон с пищей допускается применение добавок, их содержащих.
Лечение болей при запорах
В борьбе с болью на фоне запора помогут:
- Питание, направленное на увеличение количества потребляемой клетчатки. Диета — главный метод лечения функциональных запоров, вызванных сниженной моторикой кишечника.
- Изменение образа жизни. Предполагает повышение двигательной активности, регулярные физические нагрузки.
- Отмена лекарственных средств, провоцирующих запоры.
Важно понимать, что самостоятельно отменять назначенные врачом лекарства не стоит. Например, если вы принимаете препараты железа, которые стали причиной задержки дефекации, самостоятельное изменение дозировки или прекращение приема может привести к усугублению железодефицитной анемии
Обратитесь к врачу, чтобы проконсультироваться по поводу подбора альтернативных средств или коррекции дозировки
Особенную осторожность следует проявить при приеме гормональных средств, антидепрессантов, противосудорожных средств, наркотических анальгетиков
Главным условием избавления от болей в животе при запоре является нормализация стула. Симптоматическое лечение в виде приема обезболивающих средств и спазмолитиков не даст долговременного результата. К тому же стоит помнить, что в некоторых случаях запор связан с ослаблением моторики кишечника — изменением тонуса его мускулатуры. В этом случае средства, снимающие спазм, могут усугубить основную проблему.
Нормализовать стул помогут продукты с высоким содержанием клетчатки. К ним относятся отруби, белокочанная капуста (свежая и квашеная), сельдерей и другие овощи. Пищевыми волокнами богаты цельнозерновые крупы, например булгур и гречка, а также орехи.
Одновременно с этим лучше отказаться от продуктов, которые обладают закрепляющим эффектом. К ним относятся продукты с высоким содержанием танина: шоколад, черный чай, красное вино, белый рис и др. Стоит избегать сдобной выпечки, сладостей, хлеба и кондитерских изделий с кремом — они повышают газообразование, а также провоцируют брожение в кишечнике.
Принимать пищу нужно небольшими порциями, но часто. Дробное питание 5–6 раз в день обеспечит равномерное поступление питательных веществ в организм, поможет избежать растяжения стенок желудка и кишечника.
Медикаментозное воздействие должно быть направлено не на устранение боли, а на ее причину
Боли обычно проходят при опорожнении кишечника, поэтому важно подобрать подходящий способ быстрого избавления от проблемы. Справиться с этим помогут слабительные
Они бывают нескольких видов:
- Осмотические, или солевые, — увеличивают объем жидкости в кишечнике.
- Стимулирующие — действуют раздражающе на рецепторы кишечника, стимулируя перистальтику.
- Объемные — увеличивают объем каловых масс и меняют их консистенцию.
- Вспомогательные — механически помогают продвижению каловых масс в кишечнике (например, масла).
Существуют и местные препараты, которые действуют раздражающе на слизистые оболочки прямой кишки и смягчают прохождение кала. Использование очистительных клизм тоже может быть целесообразным, но часто прибегать к ним не рекомендуется из-за возможных нарушений местной микрофлоры.
Диета при остром панкреатите
Первые сутки после обострения острого панкреатита врачи рекомендуют придерживаться лечебного голодания. Разрешается употреблять простую и щелочную минеральную воду без газа, отвары лекарственных трав, кисели. Суточный объем жидкости составляет 1,5-2 литра. При остром панкреатите назначают диету №5, но меню должен подобрать специалист.

Цель лечебного питания — снизить нагрузку с воспаленной поджелудочной железы и всего пищеварительного тракта, а также постепенно восстановить нарушенные функции.
Из рациона при остром панкреатите исключают все продукты и напитки, которые могут раздражать пищеварительный тракт2:
- алкоголь;
- свежий хлеб, выпечка;
- грубые крупы (перловая, пшенная, ячменная);
- бобовые в любом виде;
- жирное мясо;
- колбасы, консерванты;
- жирный бульон;
- субпродукты;
- томатная паста, соусы;
- кислые соки;
- газированные напитки.
При остром панкреатите диету соблюдают на протяжении всего периода лечения и в течение нескольких месяцев после обострения. Особенно строго следует соблюдать пищевые ограничения в первые недели после обострения. В дальнейшем меню можно расширить, включить в него легкие мясные бульоны, нежирное мясо, куриные яйца, супы, творог, нежирное молоко, йогурт, подсушенный хлеб.
Блюда рекомендуется готовить на пару или отваривать. Пища должна быть теплой, но не горячей или холодной. Ограничения касаются не только жирных и жареных блюд, но и специй, сахара и соли. Противопоказано даже незначительное переедание, которое может приводить к нарушению пищеварения и ухудшению самочувствия больного.
Рекомендуемый комплекс упражнений (через месяц после операции)
Общие рекомендации:
- Вначале делайте от 1 до 5 повторений упражнений 2 раза в день, доведя до 10 повторов каждого упражнения 2 раза в день.
- Выполняйте упражнения плавно и медленно, без резких движений. Если при выполнении вы почувствуете дискомфорт или болезненные ощущения, то некоторое время не делайте это упражнение. Если такие ощущения приобретают стойкий характер, следует обратиться к врачу.
- Интенсивность нагрузок зависит от вашего самочувствия. Как только появляется боль, снижайте интенсивность упражнений.
Упражнение 1. Лечь на спину. Медленно согнуть ноги в коленях и прижать к груди, почувствовать напряжение в ягодичных мышцах. Расслабить ягодичные мышцы. Держать ноги согнутыми в течение 45-60 секунд, затем медленно их выпрямить.
Упражнение 2. Лечь на спину, ноги согнуть в коленях, руки на полу в разные стороны. Приподнять таз над полом и удерживать в течение 10-15 секунд. Довести время удерживания до 60 секунд.
Упражнение 3. Лечь на спину, руки за голову, ноги согнуты в коленях. Ноги поочередно поворачивайте сначала в правую, затем в левую сторону, касаясь коленом пола; верхняя часть тела остается в горизонтальном положении. Удерживать ноги в повернутом положении до 60 секунд.
Упражнение 4. Лечь на спину, ноги согнуть в коленях, руки скрестить на груди, подбородок прижать к груди. Напрягая мышцы брюшного пресса, согнуться вперед и удерживаться в таком положении 10 секунд, затем расслабиться. Повторить от 10 до 15 раз, постепенно увеличивая число повторений.
Упражнение 5. Исходное положение на руках и согнутых в коленях ногах. Одновременно левую ногу и правую руку вытягивать горизонтально и зафиксироваться в таком положении от 10 до 60 секунд. Повторить, поднимая правую руку и левую ногу.
Упражнение 6. Исходное положение: лежа на животе, руки согнуты в локтевых суставах, лежат около головы. Выпрямляя руки, поднимите верхнюю часть тела и голову вверх, прогнувшись в поясничной области, при этом бедра не отрывайте от пола. Удерживайтесь в таком положении в течение 10 секунд. Опуститесь на пол и расслабьтесь.
Упражнение 7. Исходное положение лежа на животе, кисти рук под подбородком. Медленно, невысоко, поднимайте прямую ногу вверх, не отрывая таза от пола. Медленно опустите ногу и повторите с другой ногой.
Упражнение 8. Исходное положение: встаньте на одну ногу, вторую, выпрямленную, положите на стул. Наклоняясь вперед, сгибайте в колене ногу, лежащую на стуле, и удерживайтесь в таком положении в течение 30-45 секунд. Выпрямитесь и вернитесь в исходное положение.
Что делать спортсмену при диарее?
В первую очередь необходима консультация специалиста. Не стоит забывать, что жидкий стул у атлетов может быть связан вовсе не с интенсивной тренировкой, а с острой кишечной инфекцией, синдромом раздраженного кишечника (СРК), болезнями желчевыводящих путей или поджелудочной железы. Все эти заболевания следует исключить2, поэтому, прежде чем бороться с симптомами, нужно обратиться к врачу исключить другие причины поноса.
Если же обследование не выявило других причин диареи, спортсменам рекомендуется придерживаться следующих советов:
- Изменить режим тренировок — уменьшить интенсивность физической нагрузки, а затем постепенно увеличивать ее, доводя до исходного уровня2.
- Пересмотреть рацион питания — за несколько дней до соревнования ограничить калорийность рациона, а также содержание в нем клетчатки и активных добавок (глюкозы, фруктозы)8,9. Несмотря на то, что количество потребляемых сахаров рекомендуется сократить, отмечено, что сочетание фруктозы с глюкозой лучше переносится спортсменами и может не вызывать неприятных симптомов7. Также есть данные об уменьшении кишечного дискомфорта при приеме пищевых добавок, содержащих нитраты9.
- Начать «тренировку кишечника» — приучить его легче усваивать жидкости и высококонцентрированные углеводы4. При употреблении во время тренировок напитков, содержащих комбинацию глюкозы и фруктозы, желудочно-кишечные симптомы уменьшаются (по сравнению с потреблением такого же количества одной глюкозы).
Несмотря на то, что перечисленные советы достаточно эффективны, иногда требуется прием антидиарейных средств, чтобы восстановить регулярность стула. Сложность медикаментозной терапии диареи у спортсменов обусловлена жесткими требованиями допинг-контроля.
При «диарее бегунов» допустимо применение низких доз лоперамида2 , который является действующим веществом Имодиум Экспресс12 .
Имодиум Экспресс не содержит запрещенных субстанций из списка РУСАДА (Российского антидопингового агентства)11 и может применяться для облегчения симптомов острой и хронической диареи13, в том числе и у спортсменов.
Имодиум Экспресс удобно использовать — таблетку-лиофилизат не надо запивать, она растворяется на языке за несколько секунд. Препарат способствует уменьшению симптомов диареи после первого приема13. Имодиум Экспресс уменьшает перистальтику — сокращения кишечника — и увеличивает время продвижения каловых масс в кишке. Также препарат повышает тонус сфинктера заднего прохода, облегчая сдерживание кала и уменьшая позывы к дефекации12.
Понос при физических нагрузках встречается часто, а потеря контроля над ситуацией может стать проблемой для профессионалов, которые стремятся к победе и новым рекордам. Диарея у спортсменов требует грамотного подхода врача и тренера: изменения рациона питания, корректировки режима тренировок и выбора антидиарейного препарата, который не содержит веществ, запрещенных РУСАДА.
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Профилактика болей при запорах
Для нормального функционирования ЖКТ нужно пить достаточное количество воды — не менее 1,5–2 литров в сутки. Если запоры связаны со сниженным тонусом кишечной мускулатуры и сопровождаются спазмами, рекомендуется пить холодную минеральную воду. Один стакан воды натощак и перед каждым приемом пищи улучшит консистенцию каловых масс и облегчит их продвижение по кишечнику.

Также вода участвует в процессе диффузии газов — часть газов всасывается из кишечника в кровь, поэтому оптимальный питьевой режим эффективен как способ профилактики метеоризма, в том числе связанного с запорами.
Важно избегать переедания и резкой смены рациона. Необходимо минимизировать стрессы, соблюдать режим сна
Исследователи утверждают, что соблюдение распорядка дня поможет предупредить запоры: следует вставать и ложиться примерно в одно и то же время, выделять достаточно времени для посещения туалета в утренние часы, после завтрака. Сдерживать позывы к дефекации ни в коем случае не рекомендуется, так как это может привести и к запору, и к снижению чувствительности рецепторов кишки к растяжению.
Рекомендации относительно диеты при существующем запоре касаются и профилактики: старайтесь употреблять достаточное количество продуктов, богатых клетчаткой, составлять свой рацион из нежирных сортов мяса и рыбы, круп, кисломолочных продуктов, свежих фруктов, овощей, зелени, ягод.
Регулярные профилактические визиты к врачу помогут исключить заболевания ЖКТ или обнаружить их на ранней стадии
Это особенно важно, если вы в группе риска по развитию нарушений — имеете эндокринное заболевание, патологии пищеварительной системы, ограничены в физических нагрузках и пр
Предупредить появление сильных болей при запоре можно, наблюдая за своим организмом: определите оптимальную частоту дефекаций, в идеале опорожнение кишечника должно быть ежеутренним. При задержке стула хотя бы на один день старайтесь сразу принять меры, если это возможно: увеличьте объем выпиваемой жидкости, выберите продукты с послабляющим эффектом.






