Артрит голеностопного сустава
Содержание:
- Классификация переломов пластин роста (Солтер и Харрис)
- Комплекс упражнений при ахиллодинии
- Диагноз – коронавирус: тонкости современной радиологической диагностики
- Наиболее частые причины боли в колене у женщин – такие:
- Как это обнаружилось?
- Показания к ударно-волновой терапии (УВТ)
- Характеристика болезней индюшат и их признаки
- Чем опасен синовит
- Причины появления боли
- Лечение
- Диагностика при болезнях в суставах: виды
- Лечение
- Диагностика
Классификация переломов пластин роста (Солтер и Харрис)
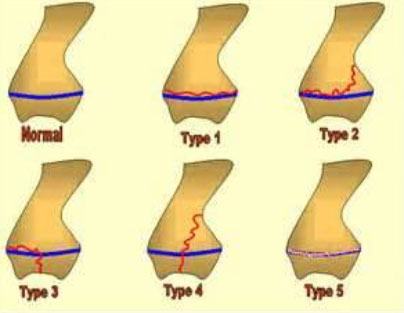 Переломы пластин роста делятся на 5 типов:
Переломы пластин роста делятся на 5 типов:
- Тип IЭпифиз полностью отделен от конца кости или метафиза, через глубокий слой пластинки роста. Пластина роста остается прикрепленной к эпифизу. Врачу необходимо провести репозицию при наличии смещения. При этом типе перелома необходима иммобилизация с помощью гипса для полноценной консолидации. Как правило, вероятность полноценного восстановления кости при этом типе перелома очень высокая.
- Тип IIЭто наиболее распространенный тип перелома пластины роста. Эпифиз, вместе с пластиной роста отделяется от метафиза. Как и при типе I,при переломах типа II обычно необходимо проводить репозицию и жесткую фиксацию гипсом.
- Тип IIIЭтот тип перелома происходит в редких случаях, как правило, в нижней части голени, в большеберцовой кости. Это происходит, когда перелом проходит полностью через эпифиз и отделяет часть эпифиза и пластинку роста от метафиза. При таких переломах нередко требуется хирургическое восстановление суставной поверхности. Прогноз при таких переломах хороший,если нет нарушения кровоснабжения отделенной части эпифиза и нет выраженных смещений отломков.
- Тип IVЭтот перелом проходит через эпифиз, через всю пластинку роста и в метафиз.При этом типе перелома необходима хирургическая реконструкция геометрии костей и выравнивание пластинки роста. Если реконструкция не будет проведена качественно, то прогноз при таком тип перелома может быть не очень хорошим. Эта травма встречается,чаще всего,в конце плечевой кости рядом с локтем.
- Тип VЭто редкий тип травмы,когда происходит дробление конца кости и пластина роста сжимается. Чаще всего,такой тип перелома встречается в колене или лодыжке.Прогноз неблагоприятный, так как преждевременное окостенение зоны роста почти неизбежно.Новая классификация, называемая классификация Петерсона различает также перелом типа VI, при котором часть эпифиза, пластина роста, и метафиз отсутствуют. Это обычно происходит при открытых ранах или переломах (травмы при применение сельскохозяйственной техники,снегоходов, газонокосилки или при огнестрельных ранениях). При VI типе перелома обязательно требуется хирургическое вмешательство, и большинстве случаев бывают необходимы поздние реконструктивные или корректирующие операции. Рост костей почти всегда нарушен.
Комплекс упражнений при ахиллодинии
Помимо основного упражнения, можно выполнять и другие упражнения для укрепления ахиллова сухожилия. Компания medi совместно с доктором Матиасом Марквардтом, спортивным врачом и активным спортсменом, составила комплекс упражнений для выполнения дома. В видеороликах доктор Матиас Марквардт вместе с профессиональным триатлетом и специалистом лечебной физкультуры Лорой Филипп демонстрируют, как правильно выполняются упражнения. Оптимальная частота — три-четыре раза в неделю.
Перед выполнением упражнений проконсультируйтесь с врачом, чтобы узнать, подходят ли они Вам.
Координация — стойка на одной ноге
Инвентарь:
Стабилизирующая подушка (альтернатива: свернутое полотенце, сложенный тренировочный мат).
Исходное положение:
- Стоя босиком ровно на одной ноге на подушке
- Держите колено ноги, на которую Вы опираетесь, слегка согнутым
- Поднимите другую ногу вверх (стойка на одной ноге) (Рис. 1)

Упражнение:
- Мягкая поверхность подушки создает нестабильность, которую необходимо компенсировать.
- Упражнение активизирует мышцы стопы и бедра.
- Убедитесь в том, что мышцы туловища напряжены, и вы стоите прямо.
- Для этого напрягите мышцы живота и выпрямитесь и расправьте плечи.
Варианты выполнения:
- Упростить упражнение можно, выполняя его на твердой поверхности (без подушки)
- Усложнить упражнение можно, рисуя цифру 8 свободной ногой (рис. 2)
- Усложнить упражнение можно, подняв колено свободной ноги (рис. 3)
- Усложнить упражнение можно, подняв колено свободной ноги (рис. 3)
Режим выполнения:
- Три подхода для каждой ноги, каждое удержание по 30 секунд
- Делайте 15-секундный перерыв после каждого подхода
Растяжка — перекат голени на валике
Оборудование:
- Валик
- Дополнительно: тренировочный мат
Исходное положение:
- Сидя на полу
- Согните одну ногу и положите икру другой ноги на валик
- Упритесь руками в пол (рис. 1)

Упражнение:
- Приподнимите таз.
- Теперь медленно прокатите валик по всей длине икры вперед и назад, от ахиллова сухожилия до подколенной ямки.
- Вы почувствуете перемещение точки давления по толще икроножной мышцы.
- Мышцы туловища участвуют в движении (рис. 2).
- Согните пальцы ноги, чтобы задняя группа мышц голени расслабилась.
- Поначалу упражнение может быть немного болезненным, но боль не должна быть нестерпимой.
Варианты выполнения:
- Усложните упражнение, прокатывая одновременно обе ноги
- Усложните упражнение, скрестив ноги
Режим выполнения:
- 3 подхода по 10 повторов (вперед и назад) каждой ногой
- Между подходами отдыхайте 30 секунд
Sources:
1 Klein, C.: Orthopädie für Patienten [Orthopaedics for Patients]. Publisher: Michels-Klein, Remagen 2014
2 Eccentric training means loading a muscle or a tendon by slowing down a weight or resistance.
3 Alfredson H et al. Am J Sports Med 1998;26(3):360-366.
Диагноз – коронавирус: тонкости современной радиологической диагностики
Оказывается, современные радиологические методы диагностики позволяют отличить боль в суставах, вызванную артрозом колена или другого сочленения, от боли после коронавируса. Симптоматика будет также разной при гриппе и при Covid-19
Опытные диагносты обращают внимание на отеки и воспалительные изменения в тканях, гематомы, омертвевшие ткани и другие признаки, которые подтверждают или опровергают наличие коварного вируса в организме
На этапе диагностики очень важно понять, что именно вызвало боли в суставах и другие симптомы: непосредственно вирус или аутоиммунная реакция организма, поскольку от этого зависит лечение.
Коронавирус выделяет в организм вредные вещества, которые попадают в синовиальную жидкость, приводят к воспалению сосудов и нервных корешков. В этом случае боль в суставах лечится по одному принципу. Если вируса в организме уже нет, а болезненность осталась, говорят об аутоиммунной реакции или рецидиве хронического суставного заболевания: тогда терапия будет совершенно другой. Консультации ортопеда недостаточно. Пациенту необходимо пройти МРТ или КТ: по их результатам ревматолог определяет причину и составляет схему терапии.
«Ковид-пальцы» – одно из осложнений коронавируса
Наиболее частые причины боли в колене у женщин – такие:
- артрит – воспаление сустава, самостоятельное заболевание или осложнение других патологий;
- менископатия – повреждение мениска, которое сопровождается острой болью при движениях и при отсутствии лечения быстро переходит в остеоартроз;
- артроз – дегенеративно-дистрофические процессы в суставах, которые часто становятся следствием возрастных процессов в организме;
- бурсит – воспаление суставной сумки с отеками в области поражения и ограничением подвижности;
- синовит – воспаление синовиальной оболочки, самостоятельная болезнь или осложнение запущенного бурсита;
- периартрит – воспаление сухожилия, на которое указывают неприятные ощущения с внутренней стороны колена;
- хондроматоз – патология хрящей, которая сопровождается обездвиживанием сустава из-за сильной боли;
- хондропатия коленной чашечки – полная замена хрящевой ткани на соединительную вследствие травмы;
- рассекающий остеохондрит надколенника – отслаивание пораженного участка хрящевой ткани от кости;
- фибромиалгия – ревматическое поражение мышечных тканей;
- сосудистые боли.
Иногда колено беспокоит при коксартрозе – в таком случае боли носят отраженный характер. Определить первопричину боли может только специалист.
Периартрит характерен для женщин после 40 лет с избыточным весом
Как это обнаружилось?
В последнее время участились случаи обращения к ревматологам пациентов, которые перенесли коронавирусную инфекцию. Это побудило ученых из Северо-Западного университета в Чикаго, в сотрудничестве с сетью клиник Northwestern Medicine, провести исследование
Внимание обратили на тех, у кого после Covid-19 появились нетипичные симптомы, похожие на артроз, остеопороз, артрит или другие заболевания суставов
Пациентов обследовали с помощью МРТ, КТ и УЗИ. Результаты показали, что причиной скелетно-мышечных симптомов, а также боли в суставах является аутоиммунная реакция организма. Под действием коронавирусной инфекции организм как бы атакует самого себя, и атака направляется, в первую очередь, на подвижные сочленения. Это характерно для большинства людей, однако не все справляются с такой реакцией. Если в анамнезе уже есть хроническое суставное заболевание, организм ослаблен, состояние ухудшается, а с ним и качество жизни.
Боли в суставах после ковида – это аутоиммунная реакция организма
Показания к ударно-волновой терапии (УВТ)
- Кальцинирующий тендиноз надостного сухожилия (синдром надостной мышцы) заболевание сухожилия надостной мышцы, сопровождающееся ее кальцинированием.
- Синдром верхушки и собственной связки надколенника, травматическое повреждение связочного аппарата колена.
- Трохантеропериостоз — заболевание капсулы и сухожилия тазобедренного сустава, трохантерит — воспаление тазобедренного сустава.
- Ахиллодиния, тендинит, болезненность ахиллова сухожилия и его воспаление.
- Синдром Дюпюитрена — хроническое травматическое перенапряжение мышц и сухожилий переднего края большеберцовой кости.
- Лучевой эпикондилит, воспаление головки лучевой кости в месте прикрепления мышц и связок.
- Пяточная «шпора».
- Плечелопаточный периартроз — заболевание околосуставных мягких тканей (мышц, связок и сухожилий) плечевого сустава.
- Деформирующий остеоартроз — дегенеративно-дистрофическое (возрастное) заболевание суставов.
- Посттравматические артрозы.
- Растяжение связок и микронадрывы мышц.
- Лигаментозы (заболевания связок) различной локализации.
- Блоки КПС (крестцово-подвздошного сочленения).
- Триггерные и мышечно-тонические боли при остеохондрозе.
- Замедленная консолидация переломов.
- Контрактуры мышц при ДЦП.
- «Диабетическая стопа».
Противопоказаниями для УВТ является беременность, наличие у пациента кардиостимулятора, прием пациентом антикоагулянтов, острые инфекции.
Статьи, которые могут быть Вам полезны
- Терапия ударно-волновая экстракорпоральная радиальная
- Ударно-волновая терапия при лечении боли
Характеристика болезней индюшат и их признаки
За птенцами индюшек необходим очень требовательный уход, так как они слишком уязвимы к окружающей среде на первых порах жизни. Если не соблюдать условия взращивания и вскармливания, то ухудшения в здоровье птенцов будут налицо. И это может стать причиной непреднамеренной гибели индюшат. Когда заболевание поражает птенца – это отражается на его внешнем виде. Он теряет в весе и становится вялым. Какие же болезни индюков чаще всего встречаются на практике?
Разновидности поноса
Самым ярко выраженным расстройством индюшиной породы является понос и его проявления. Ведь он не возникает случайно и требует особого подхода в лечении. Он возникает по нескольким характерным причинам:
- Отсутствие качественного прикорма.
- Наличие бактериальной инфекции.
- Вирусное поражение птенцов.
Определением точности патологии служит окрас выделяющегося кала. Он может иметь коричневый, черный, белый и желтый цвета. Иногда понос может символизировать лишь о небольшом отклонении в процессе питания птенцов, но зачастую расстройство может указывать на серьезную патологию, которая требует правильного подхода в лечении. Классифицировать виды патологий помогут следующие признаки:
- коричневый понос не следует принимать за серьезную проблему, часто он говорит лишь о неправильном питании птенцов, смена которого приведет к стабилизации положения;
- желтый понос чаще всего проявляется , если в рацион питания добавлены новые корма, которые попросту не подходят птице;
- понос с черным окрасом считается катастрофически опасным и служит сигналом, указывающим на отравление или интоксикацию;
- понос с белым окрасом указывает на наличие инфекции, такой как паратифное или пуллорозное поражения. Эти болезни индюков могут привести к их смерти. Но самым опасным считается распространение инфекций среди всего выводка.
Паратифом может заболеть птенец индюшки от рождения и до месячного возраста. Умирают от этого заболевания около 80% птенцов, если вовремя не распознать недуг и не начать его лечение. Симптомами паратифного поражения могут служить: малоактивность и сонливость птенцов, двигательные нарушения и постоянная жажда, черный понос. Инфекция опасна своим распространением по всему птичьему поголовью, поэтому больных индюшат следует отсаживать от здоровых и постоянно наблюдать за ними.
Пуллорозом птенцы могут быть поражены в возрастном соотношении до 20 суток. Недуг характеризуется двумя стадиями протекания: острой и хронической. Умереть от этого заболевания могут до 70% птенцов. Симптоматическое течение характеризуется тяжелым дыханием, постоянной жаждой, малоподвижностью птенцов, сидением с полузакрытыми веками. Ярко выраженным симптомом выступает белый понос с резким запахом. Возле анального отверстия можно заметить клейкие загрязнения.
Запущенная стадия пуллороза отмечается судорогами и смертельным исходом. Лечение при таком заболевании необходимо при первых его признаках, иначе птицу можно не спасти на более поздних стадиях течения болезни. После исцеления вирус навсегда остается в крови у птицы.
Не менее неприятным заболеванием в жизни индюшат может быть проявление инфекционного синусита. Оно характеризуется воспалением слизистой. Зачастую, когда лечение поступает не вовремя, к припухлостям присоединяется гнойное содержимое. Ним могут заболеть птенцы от месяца и старше. Наступить оно может из-за переохлаждения и недостатка витаминного содержимого.
Нередко индюшата поражаются и гистомонозом. Это заболевание называют еще и «черной головой» из-за его симптоматики. Оно проявляется нарушением кровообращения, что приводит к черноте лапок и головы. Если лечение не будет начато своевременно, то у индюшат может поразиться слепая кишка и даже печень. Обычно, при наступлении недуга присутствует плохой аппетит, малоподвижность и горбатость. Это заболевание может поразить как особей трехмесячного возраста, так и взрослых индюков.
Кроме вышеперечисленных патологий, индюшата могут страдать и от авитаминозов. Эту проблему можно заметить по внешнему виду птенцов. Они становятся ограниченными в движении, у них начинают выпадать перья, учащаются носовые выделения и заметна нехватка в весе.
Чем опасен синовит
Синовиальная мембрана выполняет в суставе важную функцию – обеспечивает разделение твердых тканей. За счет этого сустав двигается с минимальным изгибом компонентов. Мембрана способна изменять форму, тем самым приспосабливаясь к опорным поверхностям и обеспечивая амортизацию. От ее состояния зависит качество и количество синовиальной жидкости в суставе, той самой, при дефиците которой развивается коксартроз или гонартроз.
Соединительная ткань, образующая эту мембрану, может воспаляться. В суставе формируется отек, во время движения человек чувствует боль, возможно кровотечение. Если заболевание не лечить, синовиальная мембрана утолщается, в ней появляются новые кровеносные сосуды. В будущем это приведет к частым суставным кровотечениям.
Синовит без лечения может привести к дисфункции сустава
Причины появления боли
Наиболее частой причиной боли под коленом сзади при сгибании являются травмы и заболевания коленного сустава, но нередко ее могут вызывать и другие болезни. Для установления точного диагноза нужно обратиться в клинику, специализирующуюся на лечении позвоночника и суставов. Затягивать с обращением к врачу нельзя, так как некоторые состояния при боли в ноге под коленом требуют немедленного хирургического вмешательства.
Болевые ощущения может вызывать:
- Гонартроз — постепенное разрушение суставных хрящей коленного сустава вследствие нарушения обменных процессов в хрящевой ткани. Развивается артроз после травмы или в процессе старения организма. В зависимости от локализации очага разрушения может ощущаться ноющая боль под коленом сзади, которая усиливается после нагрузки и утихает после отдыха.
- Артрит — воспаление коленного сустава, которое чаще всего вызывается инфекцией или аутоиммунной реакцией, когда иммунные клетки поражают ткани собственного организма. Для артрита характерны повышение температуры в области сустава и сильные боли под коленом сзади, спереди и с боков, не проходящие в состоянии покоя.
- Бурсит — воспаление суставной сумки, характеризующееся появлением упругой округлой припухлости, покраснения и отечности. Бурсит обычно сопровождается повышением температуры тела.
- Киста Бейкера. Если артроз, артрит и бурсит могут иметь разную локализацию, то киста Бейкера — это заболевание, развивающееся только в подколенной ямке. Представляет собой заполненную жидкостью полость из соединительной ткани, которая прощупывается под коленом. Ее опасность в том, что она может сдавливать вену, вызывая тромбоз и варикоз.
- Травмы колена: ушибы, вывихи, растяжения и разрывы связок. Боль под коленом сзади при разгибании обычно появляется сразу после травмирующего воздействия. Требуется неотложная диагностика и помощь травматолога.
- Разрыв мениска, являющийся следствием травмы. Сразу же после травмы появляется острая боль под коленом при приседании и любых попытках сгибания и вращения коленного сустава.
- Киста мениска. Чаще всего это заболевание развивается при высоких физических нагрузках, у спортсменов. Характеризуется постепенно усиливающимися болями, на поздних стадиях появляется выпячивание сбоку коленного сустава и резкое ограничение подвижности.
- Тендинит — воспаление сухожилий. Начинается с появления болей под коленом сзади тянущего характера после нагрузки, со временем они усиливаются, приобретают приступообразный характер и не проходят даже в состоянии покоя. Может наблюдаться повышение температуры тела, местное покраснение и отечность, появление узелков.
- Тромбоз глубокой вены в подколенной области. Это опасное состояние может привести к летальному исходу при отрыве тромба и заносе его током крови в легочную артерию. Требует немедленной диагностики и лечения. Проявляется болью под коленом в покое, болезненностью при нажатии, отеком и посинением ноги.
- Воспаление подколенных лимфатических узлов (лимфаденит), осложнением которого может стать абсцесс. Сопровождается болью под коленом сзади при ходьбе, увеличением лимфоузлов, которые прощупываются как шарики, отеком, покраснением и повышением температуры подколенной области.
- Защемление нерва в подколенной зоне. Проявляется резкой болью, онемением и слабостью ноги.
При появлении одного из вышеперечисленных состояний ни в коем случае нельзя применять народные средства, прогревать пораженную зону. Единственное, что необходимо делать при боли под коленом, — это обратиться в медицинское учреждение.
Лечение
Хотя бурсит, как правило, излечивается самостоятельно и исчезает через несколько дней или недель, необходимо принимать меры, направленные на уменьшение нагрузки или травматизации. Есть пациенты, которые предпочитают перетерпеть болевые проявления, но это может привести к развитию хронического бурсита формированию депозитов кальция в мягких тканях, что в итоге приведет ограничению подвижности в суставе.
В первую очередь обычно проводится медикаментозное лечение. Препараты НПВС позволяют уменьшить боль воспаление. Возможно также применение стероидов коротким курсом (с учетом наличия соматических заболеваний).При инфицированных бурситах обязательно назначается курс антибиотиков.
Пункция воспаленной бурсы позволяет аспирировать избыточную жидкость и уменьшить давление на окружающие ткани. Инъекции анестетиков вместе со стероидами в воспаленную сумку помогают уменьшить воспалительный процесс.
Физиотерапия (ультразвук или диатермия) не только может уменьшить дискомфорт и воспаление при бурсите, но также и может расслабить спазмированные мышцы и снять воздействие на, нервы, и сухожилия. Кроме того возможно применение местного воздействия холодом или современной методики криотерапии.
Иногда при стойком бурсите и наличии болевых появлений рекомендуется хирургическое удаление воспаленной бурсы.
Диагностика при болезнях в суставах: виды
Чтобы назначить правильное лечение позвоночника и суставов, надо определить причины боли. Точно определить ее с помощью визуального осмотра нельзя, нужна диагностика. Используют два метода:
- инструментальная диагностика — обследование с помощью различного оборудования (МРТ или рентген коленного сустава, УЗИ и т. д.), которые позволяют детально изучить состояние поврежденного органа;
- лабораторная диагностика — общий и биохимический анализ крови, мочи, изучение синовиальной жидкости.
Оба метода дополняют друг друга, поэтому их нельзя разделять. Врач сможет увидеть четкую картину, лишь имея на руках данные анализов крови, снимок рентгена, КТ или МРТ. Иногда инструментальной диагностикой можно ограничиться, определив, видно ли на рентгене растяжение связок. Если ответ положительный, конечность фиксируется, назначаются анестетики. Другие анализы обычно не нужны.
Лечение
После установления диагноза болезни Haglund, выбор метода лечения зависит от интенсивности болей. При умеренных болях можно начинать с консервативного лечения, включающего поднятие внутренней части каблука на 1 см, снижающего угол нагрузки на задний отдел пятки, введение стероидов в слизистую сумку, назначение нестероидных противовоспалительных препаратов (ортофен, нумелид, волтарен).
Единственное предостережение введения стероидных гормонов заключается в том, что совершенно недопустимо введение препаратов в толщу дистального конца ахиллова сухожилия. Такая ошибка может привести к некрозу коллагена и разрыву или отрыву сухожилия. По данным Kennedy, Willis, введение стероидов в сухожильную ткань нормального сухожилия резко снижало его силу в течение 2 недель после введения. Поэтому Wapner и Bordelon рекомендуют после каждого введения стероидов накладывать гипсовую повязку на 2 недели.
При отсутствии эффекта приходиться прибегать к оперативному лечению. Цель лечения – иссечение сумки и коррекция имеющейся деформации.
Во время операции необходимо чётко разобраться, где имеется болезнь Haglund с бурситом запяточной слизистой сумки, а где тендиноз с перитендинитом ахилла, также обусловленный наличием деформации Haglund. В первом случае достаточно иссечь экзостоз и измененную сумку, тщательно сгладить поверхность после резекции, а во втором – возможно, окажется необходимым перемещение сухожилий m. flexor digitorum longus или m. flexor hallicis longus.
Техника операции
Резекция экзостоза и иссечение запяточной сумки
Разрез сразу до паратенона. При доступе к сумке нельзя отслаивать кожу, чтобы сохранить в ней кровообращение и избежать краевых, а иногда и глубоких и распространённых некрозов. Выбор хирургического доступа (медиальный, латеральный или два параллельных по задней поверхности) зависит от локализации и размеров экзостоза. При наружном доступе необходимо помнить о возможных повреждениях n. suralis и медиального пяточного нерва – при медиальном доступе.
Тщательно иссекается синовиальная оболочка, удаление экзостоза производится по линии – место прикрепления сухожилия и верхняя часть задней фасетки пяточной кости. Направление линии остеотомии 45° к длиннику сухожилия. Рашпилем тщательно сглаживается поверхность резекции.
Послеоперационное ведение
Гипсовая рассеченная повязка на 3 недели, и в конце этого срока разрешаются активные движения. Затем накладывается циркулярная повязка ещё на 5 недель. Общий срок иммобилизации 8 недель.
Диагностика
Ввиду большого количества заболеваний, проявляющихся болью в подколенной области, диагностика этого состояния является непростой и должна проводиться в хорошо оснащенных современных клиниках. Сначала врач осматривает больного, расспрашивает об образе жизни, наличии травм, профессиональных и генетических факторов.
Для обнаружения воспалительного процесса в организме назначаются анализы крови и мочи. Затем проводится аппаратная диагностика. В зависимости от предполагаемого диагноза пациенту назначаются:
- допплерометрия при подозрении на тромбоз глубокой вены;
- рентгенография с контрастом для выявления артрита и гонартроза;
- УЗИ коленного сустава;
- магнитно-резонансная томография, дающая картину состояния мениска;
- артроскопия, при которой суставная полость исследуется при помощи введения эндоскопа;
- пункция сустава для забора синовиальной жидкости.
В зависимости от клинической картины к диагностике могут привлекаться и другие специалисты: врач ревматолог (при подозрении на ревматоидный артрит), невролог (при защемлении нерва в подколенной области).






