Упражнения, массаж и лфк при вальгусной деформации у взрослых
Содержание:
- Как записаться на прием и на саму операцию иностранному пациенту
- Симптомы
- Секреты массажной техники при вальгусе
- Почему возникает плоскостопие
- Причины формирования патологического прикуса
- Гимнастика при вальгусной деформации стопы
- Почему эта проблема более актуальна для женщин
- Эффективные упражнения при вальгусной деформации стоп у взрослых
- Когда начинают лечение детей?
- Врач какого профиля проводит операцию вальгусной деформации?
- Массаж и самомассаж
- Поможет ли в таких случаях физиотерапия
- Как избежать артроза, если у вас плоскостопие
- Лечение плоскостопия
- Как лечат артроз при плоскостопии
- Лечение вальгусной деформации стопы
- Связь патологии прикуса со стабильным положением позвоночника
- Что такое плосковальгусная стопа и как она возникает
- Гимнастика для стоп при вальгусной деформации: как выполнять
- Причины
- На что нужно обратить внимание после операции?#
- Причины перекоса (смещения) таза
Как записаться на прием и на саму операцию иностранному пациенту
Для того, чтобы установить состояние первого плюснефалангового сустава, специалистам по лечению вальгусной деформации стопы в Германии необходимы актуальные МРТ и рентгеновские снимки, которые Вы сможете загрузить на нашем интернет-сайте. После просмотра пересланных изображений в течение 1-2 рабочих дней Вы получите всю необходимую информацию, предложение по лечению, а также смету расходов на лечение вальгусной деформации.
Иностранные пациенты могут записаться на прием к специалисту Геленк Клиники в короткие сроки, соответствующие их планам. Мы с радостью поможем Вам с оформлением визы после того, как на наш счет поступит предоплата, указанная в смете затрат. В случае отказа в предоставлении визы, мы возвращаем Вам предоплату в полном объёме.
Для иностранных пациентов мы стараемся свести промежуток времени между предварительным обследованием и хирургическим лечением вальгусной деформации к минимуму. Таким образом Вам не нужно будет приезжать в клинику несколько раз. Во время амбулаторного и стационарного пребывания в Геленк Клинике в г. Фрайбург наш персонал отдела управления делами пациента, владеющий несколькими языками (английский, русский, испанский, португальский) ответит на все, интересующие Вас вопросы. Кроме того, мы предоставляет переводчика (например, на арабский), оплата которого производится пациентом самостоятельно. Так же, мы с удовольствием поможем Вам в организации трансфера, поиске гостиницы и подскажем как провести свободное время в Германии Вам и Вашим родственникам.
Симптомы
Симптоматика при смещении (перекосе) таза может быть как умеренной, так и выраженной и значительно нарушать функциональные возможности тела. При умеренном перекосе человек может чувствовать шаткость при ходьбе или возможны частые падения.
Чаще всего встречаются такие симптомы, как боль:
- В пояснице (с иррадиацией в ногу)
- Боль в бедре, крестцово-подвздошных суставах или в паху
- Боль в колене лодыжке или в стопе ахилловом сухожилии
- Боли в плечах, шеи
Если таз смещен в течение длительного времени, то тело будет корректировать и компенсировать нарушение биомеханики и асимметрию и будет происходить соответствующая адаптация мышц, сухожилий и связок. Поэтому, лечение может потребовать определенного времени. Кроме того, перекос таза бывает трудно исправить, так как в течение времени формируется патологический стереотип движений. Чем дольше период перекоса таза, тем больше времени требуется на восстановление нормального мышечного баланса.
Секреты массажной техники при вальгусе
Массаж при вальгусе стоп является неотъемлемой частью терапевтического комплекса. Курс длится 2 недели. Периодичность терапии определяется с учетом тяжести состояния для каждого пациента отдельно. Процедуры способствуют:
- расслаблению мышц;
- растягиванию и укреплению связок;
- улучшению кровообращения.
Для исправления ситуации бесполезно работать только со стопами. Их деформация влияет и на позвоночник. Медики рекомендуют начинать лечение вальгусной деформации с массажа спины (выше пояснично-крестцового отдела). Очень хороший результат достигается при I стадии вальгусной деформации стопы. При варикозе нижних конечностей массаж противопоказан.
Обычно врач назначает типичную для данного диагноза технику. Она же является наиболее эффективной. Порядок выполнения процедуры следующий:
- Сначала следует прогреть спину. Ее гладят, а потом слегка растирают кончиками пальцев. Позвоночник трогать нельзя.
- Затем переходят к воздействию на мышцы. Их следует прогреть и размять. Для этого используется гребнеобразная техника.
- Переходим на пояснично-крестцовую область. Тут применяется та же техника, что и на спине, но движения энергичнее и направлены от центра к бокам и вниз.
- В ягодичной области похлопывания чередуются с круговыми поглаживаниями. Направление движений совпадает с ходом тока лимфы и идет от подколенных впадин наверх и в стороны.
- Над голенями работают щипцеобразными движениями по направлению от ахиллова сухожилия до подколенной ямки.
- Стопу массируют начиная с кончиков пальцев. Внутреннюю ее часть интенсивно гладят. Затем идут поперечные движения. С их помощью как бы формируют физиологически правильный свод.
Массажист должен работать теплыми руками. По наружной стороне ног допускается применение растягивания и вибрации. На внутренних поверхностях следует работать интенсивнее: использовать обе руки, внедрять ударные приемы. С коленными чашечками обращаются аккуратно: сильное или резкое воздействия недопустимы. После обработки каждой зоны ее успокаивают поглаживанием.
Почему возникает плоскостопие
Деформация стопы может быть врожденной или приобретенной. Причин тому – очень много:
- переломы, травмы, растяжения лодыжек;
- травмы стопы, пяточной и предплюсневой костей;
- рахит, на фоне которого кости теряют плотность и страдают от избыточной нагрузки;
- слабость мышц, связок и костей;
- нарушения метаболизма;
- излишняя масса тела;
- неправильная, узкая, неудобная обувь.
Процент врожденного плоскостопия не велик – всего 3 %. Стопа деформируется по причине дисплазии суставов. Независимо от источника проблемы, ее нужно решать, поскольку патология нарушает нормальную биомеханику движения и способствует заболеваниям опорно-двигательного аппарата.
Плоскостопие в сочетании с лишним весом – огромная угроза вашим суставам
Причины формирования патологического прикуса
Многие специалисты называют аномалии окклюзии болезнью цивилизации, развитие которой обусловлено изменением подходов к питанию. Установлены и другие причины формирования патологического прикуса. Часто у пациента выявляется сочетание нескольких провоцирующих факторов.
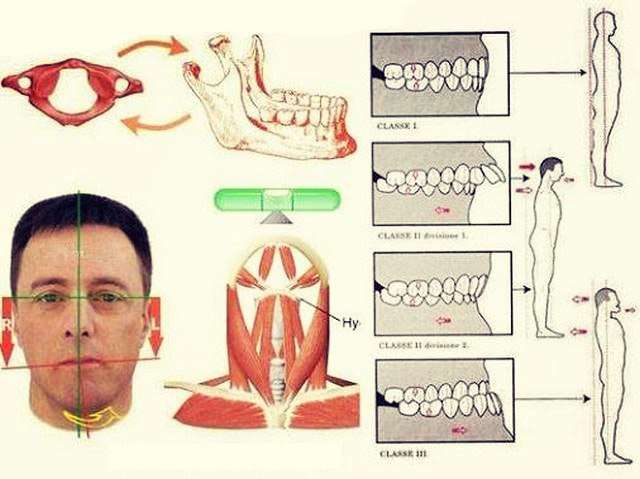
Нарушение развития лицевого отдела черепа, а вместе с ним зубочелюстной системы может стать следствием:
-
Наличия у ребенка вредных привычек. Постоянное сосание пальца, одеяла, губы, языка и любых других предметов нарушает нормальное развитие челюстей, а впоследствии и зубов. Часто при этом происходит недоразвитие нижней челюсти, резцы и клыки верхнего зубного ряда смещаются кпереди, формируется открытый прикус. Если своевременно не устранить привычку, изменения могут затронуть профиль лица, изменить привычное положение головы.
-
Недостаток твердых продуктов в рационе. В норме у детей первого года жизни развитие верхней челюсти идет быстрее, чем нижней. По мере нарастания жевательной нагрузки при употреблении твердых продуктов разница между челюстями постепенно сокращается. Недостаток продуктов, требующих тщательного пережевывания, способствует сохранению инфантильного типа глотания, при котором язык располагается между передними зубами, не обеспечивает достаточной нагрузки на кости и мышцы лица, необходимой для правильного развития челюстей. В таких условиях часто формируется глубокое резцовое перекрытие. Недостаточный объем нижней челюсти сказывается на внешности негативным образом: укорачивается нижняя треть лица, рот постоянно приоткрыт.
-
Нарушение носового дыхания. Чаще всего наблюдается при аденоидах, однако может развиться и по другим причинам. Привычка дышать ртом нарушает правильное развитие твердого неба и челюстей, создает избыточную нагрузку на суставы нижней челюсти, приводит к деформации шейного отдела позвоночника.
-
Преждевременная утрата молочных зубов. Стоматологи рекомендуют сохранять молочные зубы, проводить своевременное лечение кариеса. А если зуб утрачен, образовавшийся промежуток необходимо закрыть временным протезом. Смещаясь в сторону свободного промежутка, оставшиеся молочные зубы нарушают процесс прорезывания постоянных, что может сказаться на росте и развитии костей челюсти.
Среди основных причин можно упомянуть отягощенную наследственность. Однако генетические и хромосомные нарушения приводят к формированию аномалий окклюзии всего в 30% случаев, тогда как 70% выявленных патологических изменений приобретаются человеком в течение жизни.
Гимнастика при вальгусной деформации стопы
Перед тем как начинать выполнять гимнастику стоп при вальгусной стопе, нужно убедиться в том, что диагноз правильный, и пройти ряд обследований. С целью определения данной патологии потребуется консультация ортопеда и рентген. При отсутствии показаний к хирургическому вмешательству медикаменты и упражнения будут основными мерами терапии.
Упражнения для вальгусной стопы направлены на решение таких задач:
- укрепление мышц и связок конечности;
- нормализация походки;
- устранение отечности;
- купирование болевого синдрома;
- частичное либо полное устранение «косточки» на ноге.
Для усиления действия ЛФК специалисты советуют на ночь накладывать специальные шины, которые будут способствовать возвращению сустава в нормальное положение. Также можно использовать корректоры.
Почему эта проблема более актуальна для женщин
Чаще всего артроз колена и плоскостопие диагностируют одновременно у женщин. Причина – ношение узкой обуви на высоких каблуках. Туфли сдавливают пальцы ног, сокращают проходимость кровеносных сосудов. Возникает дефицит витаминов и микроэлементов. Хрящ начинает деформироваться и не восстанавливается до первоначальной формы. Следующий шаг – лечение остеоартроза.
Женщины больше подвержены артрозу вместе с плоскостопием, поскольку эндокринные изменения в женском организме происходят чаще и интенсивнее, чем в мужском. Особенно остро стоит эта проблема в период климакса.
Женщины более подвержены артрозу и плоскостопию
Эффективные упражнения при вальгусной деформации стоп у взрослых
Гимнастика при вальгусе стопы взрослых дает неплохой результат, если речь идет о начальной стадии заболевания. Рекомендуется заниматься по несколько раз в день. Эффективный комплекс упражнений при вальгусной деформации стопы следующий:
- «Велосипед» выполняется, лежа на спине на полу. Ноги имитируют движения, характерные для велопрогулок. В момент выпрямления ноги носок вытягивайте вперед, а при сгибании колена тяните на себя. Голени держите параллельно полу. Эти упражнения для вальгусных ног выполняют по 10 раз дважды в день.
- Сядьте на пол. Упритесь руками в поверхность так, чтобы они оказались немного за спиной. Ноги вытяните вперед. По очереди тяните на себя то один носочек, то другой. Сделайте так 10 раз.
- Не меняя позу, разводите пальцы на ногах. Расставьте их как можно шире и постарайтесь удержать подольше. Потом расслабьте ноги. Необходимо 10–15 подходов.
- Следующее упражнение выполняется аналогично предыдущему, но пальцы следует просто сгибать. Повторяйте движения в течение 5 минут.
- «Гусеница» делается, сидя на стуле. Держите осанку. Поставьте ноги ровно перед собой. Согните пальцы, подтяните к ним пятку. Расслабьте ногу и повторите движение. Должны получиться шажки, имитирующие технику передвижения гусеницы.
- Сидя в той же позе, вставьте карандаш между большим и указательным пальцами ноги и рисуйте им что-нибудь в воздухе.
- Поднимите руки вверх и пройдитесь на носочках, а потом на пятках. Уприте руки в бока и походите сначала на внутренней стороне стопы, а затем — на внешней.
- Одно из самых действенных упражнений для исправления вальгуса предполагает потягивание голеностопа на себя из любого положения (встаньте, присядьте или прилягте). Носочки вытяните вперед и пошевелите большими пальцами сначала по очереди, а потом одновременно.
- Сядьте на пол, скрестив ноги по-турецки. Постарайтесь подняться. Если не получается, обопритесь на руки и приподнимайте таз с опорой на наружную сторону стоп. Меняйте ноги (сначала сверху будет одна, а потом другая).
- Присядьте и вытяните ноги. Пальцами постарайтесь собрать и поднять кусок ткани. Также можно перекладывать пальцами небольшие предметы.
- Наберите в ванну воду температурой около 30–40°. На дно положите массажный коврик. Походите по нему. Время процедуры максимум 10 минут.
На выполнение всех упражнений при вальгусной деформации стопы у взрослых достаточно 15–20 минут. Гимнастику делают утром и вечером. Некоторые из этих упражнений при вальгусе можно повторять в течение дня прямо на рабочем месте. Тогда обувь во время занятий снимают, а все движения выполняют на небольшом коврике.
Когда начинают лечение детей?
До скольки лет можно вылечить плоскостопие, однозначно сказать нельзя, так как многое зависит от физиологии человека. Начинать терапию у детей рекомендуется, когда малыш встает на ноги. Заинтересовывайте ребенка, приучая ходить на пяточках, на носочках, на внешней или внутренней частях стопы. Малыш должен больше прыгать и бегать, так как подобная активность активизирует сухожилия и способствует формированию стоп.
Постепенно с взрослением ребенка ступни окостеневают, а к 12-15 лет процесс завершается. В связи с этим физиологическое плоскостопие у детей рекомендуется успеть излечить до 15-летнего возраста. В противном случае, лечение существенно усложнится.
Врач какого профиля проводит операцию вальгусной деформации?
Специализированная клиника Геленк Клиник (Gelenk-Klinik) в г. Фрайбург отличается особым отношением между врачами и пациентами. Это значит, что Ваш лечащий врач будет наблюдать Вас от составления анамнеза до самой операции. Таким образом, у Вас есть компетентное контактное лицо, которое разбирается в Вашей ситуации и сможет в любое время ответить на все Ваши вопросы. Доктор Томас Шнайдер и доктор Мартин Ринио являются одними из ведущих специалистов в области хирургии стопы и голеностопного сустава. Кроме того, д-р Шнайдер и д-р Ринио — это опытные дипломированные хирурги, которые проводят лечение вальгусной деформации стопы и голеностопа на высочайшем уровне, ежегодно проверяются независимыми медицинскими ассоциациями Германии, а так же постоянно повышают свою квалификацию. Именно поэтому ортопедической Геленк-Клинике (Gelenk-Klinik) во Фрайбурге было присвоено официальное название «Центр хирургии стопы и голеностопного сустава».
Массаж и самомассаж
После упражнений при вальгусной деформации стопы специалисты советуют использовать мануальную терапию. Ступни при терапии должны свисать расслаблено, без опоры. Под голеностопные суставы подкладывают валики. Массаж должен включать в себя разминание, как стоп, так и спины. Он выполняется в соответствии со следующей инструкцией, которая актуальна как для взрослых, так и для детей.
Выполняется разминание спины от поясницы до шеи вдоль позвоночника. При этом сами позвонки не затрагиваются. После разминаются зоны по бокам до подмышек. В конце спина растирается и поглаживается.
Сначала интенсивно, затем мягко выполняются растирания зоны поясницы (горизонтальные и вертикальные движения).
Хлопками пройдитесь по ягодицам, затем разомните бедра и подколенные ямки. Могут использоваться растирания, похлопывания, нажатия.
Далее проводятся поглаживания от зоны пяток до подколенной ямки. Внешнюю сторону икр мягко разминают подушечкам пальцев, внутреннюю – интенсивно, с сильными нажатиями костяшками
Для усиления кровотока используются щипки.
Проводятся интенсивные растирания подошвы, а затем она разминается путем наклонов в стороны.
Наружная часть бедра массируется движениями вверх, затем массируют переднюю часть ступни.
Затем стопа разминается снова, и особое внимание уделяется подушечке большого пальца.
Мануальная терапия может проводиться на дому самостоятельно, но первые сеансы рекомендуется пройти у специалиста. Он подскажет лучше техники с учетом степени развития деформации и индивидуальных особенностей организма. Учтите, что ошибки в технике могут негативно повлиять на состояние больного.
Предлагаем посмотреть видео с упражнениями при вальгусной стопе у детей и у взрослых.
Поможет ли в таких случаях физиотерапия
Физиотерапия также эффективно борется с болевым синдромом. После курса процедур отпадает необходимость принимать большие дозы медикаментов, поэтому наряду с медикаментозным лечением часто назначают и физиопроцедуры.
- Мануальная терапия направлена на исправление положения суставов стопы, на коррекцию пяточной и плюсневой костей, пальцев ног. Мануальные терапевты эффективно восстанавливают кровообращение в тканях вокруг поврежденного сустава, особенно если их сеансы сочетать с массажем.
- Грязевые ванны и обертывания из глины улучшат тонус мышц, усилят циркуляцию крови, активизируют обменные процессы.
- Те же задачи решают и другие физиопроцедуры, например магнито- или лазеротерапия.
Физиотерапия не лечит ни плоскостопие, ни артроз: это вспомогательный метод
Как избежать артроза, если у вас плоскостопие
Плоскостопие сегодня легко корректируется с помощью ортопедических стелек и специальной обуви. С артрозом дело обстоит сложнее: заболевание не лечится и имеет склонность к прогрессированию. Поэтому, если у вас деформирована стопа, сохраняйте бдительность, чтобы не запустить болезнь. Что вы можете сделать?
- Не носите узкую обувь и туфли на высоких каблуках, за исключением эпизодических случаев.
- Ортопеды и ревматологи не случайно рекомендуют худеть. При наличии лишних килограмм пяточная кость деформируется быстрее, как и суставы пальцев ног. Ухудшается работа сердца, развива.тся коксартроз и гонартроз, спондилоартроз, другие заболевания. Поэтому пересмотрите диету и физическую нагрузку.
- Старайтесь не перенапрягать стопы. Чаще меняйте позы, не сидите на корточках, не кладите ногу за ногу.
- Займитесь безопасным спортом, например ходьбой или плаванием.
- Чаще ходите босиком по траве или песку – это отличная профилактика артроза при плоскостопии.
Артроз – серьезное и опасное заболевание. Если в анамнезе есть и плоскостопие, ситуация усложняется, но отнюдь не становится безнадежной. Пересмотрите свой образ жизни и привычки, берегите суставы – и они прослужат вам верой и правдой много лет!
Лечение плоскостопия
Эффективное лечение плоскостопия возможно только в детском возрасте, когда кости и связки еще не сформировались до конца. В дальнейшем врачи могут лишь затормозить процесс деформации, избавить человека от боли и предупредить развитие осложнений. Для этого используются:
- ручной массаж ступней и голени: помогает улучшить кровообращение, укрепить связки и мышечный каркас;
- массаж с помощью специального коврика или электрического массажера;
- лечебная гимнастика: ходьба на пятках и на носках, сгибание и разгибание пальцев ног, сбор предметов с пола ногами, перекатывание круглых предметов; рекомендуется выполнять упражнения ежедневно;
- физиотерапия: магнитотерапия, фонофорез, электрофорез для стимуляции мышц, улучшения кровоснабжения, а также эффективного введения лекарственных средств;
- медикаментозное лечение: снятие боли приемом анальгетиков, использование обезболивающих мазей (по назначению врача);
- ношение ортопедической обуви: специальная обувь или стельки для обычных моделей помогают перераспределить нагрузку на стопу и избавить от болей; в детском возрасте способствует правильному формированию сводов;
- хирургическое лечение: единственный способ избавиться от плоскостопия во взрослом возрасте.
Как лечат артроз при плоскостопии
Поскольку в анамнезе у пациента сразу два опасных заболевания опорно-двигательного аппарата, лечение должно быть комплексным. В зависимости от степени тяжести, клинических проявлений, интенсивности боли – назначают такие мероприятия и медикаменты:
- обезболивающие и нестероидные противовоспалительные препараты, например диклофенак, ибупрофен, кетопрофен;
- при мышечных спазмах стопы – миорелаксанты для расслабления мышечной ткани;
- хондропротекторы – для стимуляции роста хрящевой ткани и частичного снижения болевого синдрома;
- в сложных случаях – хирургическое вмешательство (операционное исправление деформации косточек, чистка костей от остеофитов или эндопротезирование поврежденного сустава).
Какую реальную опасность представляет плоскостопие и можно ли его вылечить?
Лечение вальгусной деформации стопы
Лечебные мероприятия направлены на формирование правильного положения костей голени и укрепление связочного аппарата. В зависимости от возраста пациента и степени деформации лечение может быть консервативным или хирургическим.
Консервативное лечение наиболее эффективно у детей с вальгусом легкой и средней степени и у взрослых в качестве симптоматического лечения. Применяют массаж, физиотерапевтическое лечение — электрофорез, магнитотерапию, диадинамотерапию, парафин, озокерит. Эффективно кинезиологическое тейпирование, которое формирует правильные своды стопы и фиксирует стопу и голеностоп в необходимом положении. Ношение ортопедической обуви как метод лечения вызывает много споров, так как сформированные своды стелек хоть и выставляют стопу в правильное положение, но ослабляют связки и мышцы еще больше. Потому ортопедические стельки показаны исключительно в сочетании с лечебной физкультурой, иначе они лишь усугубят слабость сводов и деформацию.
Массаж
Массаж — отличная профилактическая и лечебная методика при вальгусной деформации у детей и взрослых. Массаж усиливает приток крови к тканям, способствуя укреплению мышц и связок. Стимуляция рефлексогенных зон подошвы способствует формированию сводов стопы. Массажное воздействие не должно ограничиваться стопами — работа на мышцах голени позволяет снять боль и перенапряжение медиального отдела и повысить тонус ослабленной латеральной группы. После курса массажа полезно закрепить результат кинезиотейпированием, которое продлит “память” мышц и связок и поможет стопе надежнее зафиксироваться в физиологичном положении.
Лечебная физкультура
Лечебная физкультура — это важнейший этап лечения вальгусной деформации. Без укрепления мышц и связок все остальные коррекционные мероприятия, включая хирургическое лечение, будут лишь временной мерой. Упражнения ЛФК формируют свод стопы, укрепляют связки голеностопа, способствуют удлинению ахиллова сухожилия. Также ЛФК снимает нагрузку с мышц голени, балансируя латеральную и медиальную группы. Своевременно проведенный курс лечебной физкультуры позволяет излечить деформацию или уменьшить ее проявление у детей, а у взрослых — продлить эффект хирургического лечения. ЛФК — обязательный спутник ортопедической коррекции стельками, препятствующий окончательному расслаблению сводов стопы.
Связь патологии прикуса со стабильным положением позвоночника
В последние годы только в немецких медицинских изданиях было напечатано без малого две сотни работ, посвященных влиянию осанки на прикус. Установлено, что в 90% случаев аномалии окклюзии сочетаются с патологическими изменениями в опорно-двигательной системе ребенка.
Отклонения выявляются во всех отделах позвоночного столба. В основе формирования отклонений лежит изменение положения головы вследствие структурных изменений в костях лицевого отдела черепа.
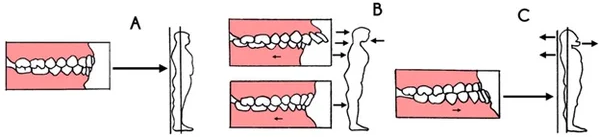
На начальных этапах это проявляется частыми головными болями, болями в различных отделах позвоночника, изменением походки. Часто голова чрезмерно наклоняется вперед, при этом грудная клетка западает, изменяется положение лопаток, уплощаются своды стоп. Фактически, патологические изменения охватывают все отделы опорно-двигательной системы.
Возможно формирование патологической цепочки и в обратном порядке, когда изменение центра тяжести головы и аномалии прикуса становятся следствием нарушений в опорно-двигательной системе. Например, при смещении центра тяжести кпереди создаются предпосылки для формирования дистального прикуса. Пропорциональный рост челюстей нарушается. Верхняя начинает значительно выступать вперед. У детей это происходит за счет более быстрого роста костей верхней челюсти, у взрослых за счет смещения нижней челюсти кзади.
Что такое плосковальгусная стопа и как она возникает
Термин плосковальгусная стопа объединяет три деформации стопы:
- Пяточная кость отклоняется внутрь (вальгус голеностопного сустава).
- Продольные своды стопы опускаются (продольное плоскостопие).
- Плюсневые кости расходятся в стороны, и поперечный свод опускается (поперечное плоскостопие).
В формировании продольного свода стопы участвуют мышцы, сухожилия и связки. Свод действует как амортизатор, который опирается на три точки:
- Пятка
- Головка первой плюсневой кости
- Головка пятой плюсневой кости
Слабые мышцы и связки не могут удерживать свод стопы при чрезмерных нагрузках. При этом под действием нагрузки пяточная кость отклоняется от изначального положения (вальгусная деформация). Обычно данный процесс происходит очень медленно и длительно остается незамеченным.
Возникающая деформация влияет на весь опорно-двигательный аппарат, в том числе ось коленных и тазобедренных суставов. Некоторые исследователи и врачи указывают на наличие связи между деформацией стоп и плохой осанкой.
https://player.vimeo.com/video/231692370
Факторы риска и причины
Избыточный вес, чрезмерные нагрузки при занятиях спортом, слабость соединительной ткани и недостаточно тренированные мышцы ног повышают вероятность развития плосковальгусной стопы.
Спорт
- Интенсивные прыжки (волейбол, баскетбол и т.п.)
- Беговые дисциплины, в том числе бег трусцой, длительные переходы пешком (марафонская ходьба, пеший туризм)
- Виды спорта с необходимостью быстрой смены направления движения (гандбол, футбол и т.п.)
- Виды спорта, сопровождающиеся резкими ускорениями и замедлениями (теннис, сквош или бадминтон)
Анатомо-физиологические факторы
- Снижение эластичности сухожилий (с возрастом)
- Укороченные сухожилий и/или мышц
- Увеличение нагрузки при избыточном весе
Лечение плосковальгусной деформации

Индивидуально подобранные ортопедические стельки поддерживают стопу и могут исправить деформацию. С их помощью можно поддержать своды стопы и скорректировать положение пяточной кости.
Деформации стопы могут быть определены врачом или обученным специалистом по отпечатку стопы, полученному или в положении стоя или во время ходьбы. Специалист подберет ортопедические стельки в соответствии с диагнозом, типом обуви и уровнем физической активности. Правильно подобранные ортопедические стельки помогают исправить имеющуюся деформацию, избавить от болевого синдрома и повысить качество жизни.
Профилактика: Гимнастика для стоп
Помимо использования стелек, мы рекомендуем регулярно выполнять гимнастику для стоп. Мы выбрали несколько упражнений, которые помогут Вам укрепить стоп и замедлить патологический процесс.
Гимнастика для стоп при вальгусной деформации: как выполнять
Упражнения при вальгусной деформации стопы у детей дают лучшие результаты, так как кости у них еще не сформированы до конца. Взрослым нужно заниматься каждый день и в течение длительного периода. Но спорта самого по себе недостаточно. Также нужен массаж, ванночки, ношение специальной обуви.
Гимнастика выполняется на босую ногу или в носках. Если речь идет о деформации у ребенка, то можно использовать чешки, которые закрывают только пальцы. Также специалисты настаивают на том, что многое зависит от психологического настроя. Взрослым полезна предварительная медитация, ребенку нужно создать хорошее настроение, и не заставлять его заниматься силой, а преподнести упражнения, как игру.
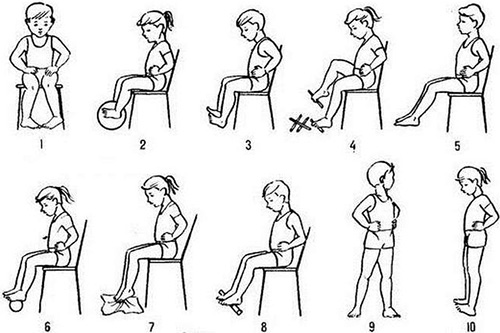
Гимнастика для вальгусных стоп у детей может включать в себя такие упражнения, выполняемые 1-2 раза в день:
В положении лежа на полу делается упражнение «велосипед». При выполнении держите нижние конечности параллельно полу.
В положении сидя на полу делайте упор на руку позади и выпрямляйте ноги. Выполняйте сгибания в голеностопе.
Положение аналогичное. Максимально разводите пальцы в разные стороны.
Сядьте на пол, ноги скрестите по-турецки
Суть упражнения в осторожном подъеме ног, при этом, обе стопы должны быть опущены и поставлены на пол. При выполнении упражнения они должны оставаться ровными
Меняйте очередность, чтобы сверху оказывалась то одна, то вторая нога.
Сядьте на стул, ноги выпрямите и удерживайте их ровными. Около стула положите много маленьких предметов и поднимайте их посредством пальцев на ногах. Переносите поднятый предмет с одного места на другое. Данное упражнение помогает укрепить мышцы стоп и уменьшить косточки на пальцах.
Для устранения косточек около большого пальца плавно поднимайтесь на носочки ног. Обязательно делайте это плавно, без спешки – это поможет добиться лучших результатов.
Помогает также выворачивание стопы внутрь, плавное сгибание и разгибание ее тыльной стороны.
Подготовьте теплую ванну для ног, поместите туда небольшие камешки гальки и ходите в течение 15 минут. Если гальки нет, можно использовать горох, пока он полностью не размокнет.
Можно использовать изготовленный самостоятельно коврик, для которого в качестве начинки можно использовать камешки, крупу, песок и так далее.
Полезным считается лазание по шведской стенке – этот нехитрый тренажер отлично помогает устранить вальгусную деформацию.
Попробуйте погладить одной ногой вторую.
Лягте на спину, ноги согните в коленях, пятки держите вместе, носки – врозь. Теперь приподнимите таз и ненадолго задержитесь в таком положении.
Упражнения для вальгусных стоп у детей рекомендуется разбивать на несколько частей – это поможет снизить нагрузку на пораженную область. Также физическую нагрузку рекомендуется дополнить массажем.
Причины
Многими проблемы возникающие в ногах, являются результатом патологического давления или трения. Самым простым способом определить наличие последствий патологического давления является осмотр ноги.Нога представляет собой твердую кость, обтянутую кожей. В большинстве случаев, симптоматика развивается постепенно так, как кожа и мягкие ткани амортизируют избыточное воздействие на ногу.Любое выпирание кости или травмы усугубляют уже имевшиеся последствия травмы. Кожа реагирует на трение и давление формированием мозоли .Мягкие ткани, располагающиеся под кожей, реагируют на избыточную нагрузку . И мозоль и утолщенные мягкие ткани под мозолью становятся болезненными и воспаляются. Уменьшению боли способствует уменьшение давления .Давление можно уменьшить извне за счет более свободной обуви или изнутри за счет оперативного вмешательства и удаления избыточных тканей.
На что нужно обратить внимание после операции?#
Сразу после операции вальгусной деформации стопу необходимо охладить и держать в приподнятом положении. Таким образом, предотвращаются отеки и болевые ощущения. Специальная перевязочная техника стабилизирует большой палец в первые несколько дней. Спустя примерно 12 дней снимаются швы. После этого Вы сможете снова принять душ.
Кроме того, в течение четырех недель необходимо носить специальную обувь, снимающую нагрузки с переднего отдела стопы. Общая масса тела переносится на пятку. Если Вам необходимо пройти несколько долгое расстояние, мы рекомендуем использовать еще и костыли с опорой на локоть. Профилактика тромбоза на время невозможности полных нагрузок является обязательной. Кроме того, лечение вальгусной деформации в нашей клинике подразумевает проведение физиотерапии и лимфодренажа с целью минимизации вероятности отеков и предотвращения потери мышечной массы. Зачастую продолжительность отечности зависит от возраста пациента.
- Стационарное лечение: 2 дня
- Рекомендуемое время пребывания в клинике: 5 дней
- Когда возможен обратный полет: спустя 5 дней после операции
- Рекомендации касательно обратного полета: спустя 7 дней после операции
- Когда можно принять душ: через 12 дней
- Рекомендуемая продолжительность больничного: 4 недели (в зависимости от профессиональной деятельности)
- Когда снимаются швы: через 12 дней
- Когда разрешается снова сесть за руль: через 4 недели
Причины перекоса (смещения) таза
В первую очередь, перекос таза вызывается обычным дисбалансом мышц. Технологии развиваются очень быстро и сидячий образ жизни является одной из основных причин развития дисбаланса, потому что наш организм требует определенного объема движений, который он не получает. Длительное сидение и низкая физическая активность являются достаточными условиями для развития мышечного дисбаланса, приводящего к перекосу таза и вследствие этого появления дисфункциональных нарушений в позвоночнике и возникновению болей в спине.
Несчастные случаи и травмы являются частыми причинами перекоса таза, например при боковом ударе, при подъеме тяжестей с одновременным скручиванием, при падении на одну сторону, при ношении тяжестей сбоку, например ношение ребенка на бедре или тяжелой сумки постоянно на одном плече. У женщин таз с рождения менее стабилен, чем у мужчин, так как необходима определенная гибкость и эластичность тазовых структур для нормального прохождения беременности и родов. Поэтому, беременность нередко является основной причиной смещения таза у женщин.
Повреждение мышц таза является наиболее частой причиной перекоса. Травмированные мышцы обычно уплотняются и смещаются для того, чтобы защитить окружающие структуры. Если повреждаются мышцы в районе таза, например крестца, то уплотнение мышц будет приводить к воздействию на связки,прикрепленные к тазу и суставам.В результате этого такие структуры, как крестцово-подвздошные сочленения также будут иметь определенную диспозицию. Уплотнение мышц после повреждения сохраняется до полного восстановления мышцы в и течение этого периода времени таз остается в ненормальном положении.
Разница длины ног также может быть причиной перекоса таза и в таких случаях перекос может быть справа налево или наоборот. Но смещение может быть также вперед или назад или может быть скручивание таза.
Много состояний может привести к мышечным спазмам, которые вызывают скручивание таза. Грыжа диска может вызвать мышечный спазм адаптивного характера и в свою очередь в антальгическому сколиозу с функциональным перекосом таза. У активных людей часто возникают напряжение в области икроножных мышц, что в свою очередь создают напряженность вокруг таза. Операции, такие как замена тазобедренного сустава, также могут быть причиной изменения позиции таза.
Поскольку таз является одним из наиболее напряженных участков тела из-за двигательной активности и поддержки веса, движения, вызывающие боль и скованность, являются ярким показателем наличия проблем с расположением таза. Боль в спине, в частности, является частым индикатором перекоса таза. Кроме участия в движении в полости таза находятся: часть органов пищеварения, нервы, сосуды, репродуктивные органы. Поэтому, кроме болей в спине, симптомы могут быть и другие, такие как онемение, покалывание, нарушения со стороны мочевого пузыря и кишечника или проблемы в репродуктивной сфере. Чаще всего, изменения в следующих мышцах приводят к диспозиции таза:
M.Psoas major (поясничная мышца) анатомически может привести к экстензии и флексии бедра, что приводит к смещению таза вперед.
M.Quadriceps (четырехглавая мышца), особенно прямая мышца, может привести к флексии бедра.
M.Lumbar erectors может вызвать экстензию поясницы.
M.Guadratus lumborum при двустороннем уплотнении может вызвать увеличение экстензии поясницы.
M.Hip adductors (приводящие мышцы бедра) могут приводить к наклону таза вперед в результате ротации бедра внутрь. Это приводит к укорочению приводящей мускулатуры.
M.Gluteus maximus (большая ягодичная мышца) отвечает за экстензию бедра и является антагонистом мышцы psoas major.
M.Hamstrings Мышца задней поверхности бедра, эта мышца может быть уплотнена.Мышца может быть слабой, в то же время уплотниться за счет того, что является синергистом мышцы gluteus maximus и это может быть компенсационного характера. Глубокие мышцы брюшной стенки, включающие поперечные брюшные мышцы и внутренние косые мышцы могут напрягаться из-за ослабления мышц lumbar erectors






